ສຳ ລັບແມ່ຍິງ, ການມີລູກບໍ່ແມ່ນການທົດສອບທີ່ງ່າຍດາຍ, ເພາະວ່າໃນເວລານີ້ຮ່າງກາຍຂອງນາງເຮັດວຽກຢູ່ໃນຮູບແບບທີ່ເພີ່ມຂື້ນ. ເພາະສະນັ້ນ, ໃນໄລຍະເວລາດັ່ງກ່າວ, ສະພາບທາງດ້ານພະຍາດຕ່າງໆມັກຈະປະກົດຕົວ, ຕົວຢ່າງ, ໂລກເບົາຫວານຂອງແມ່ຍິງຖືພາ. ແຕ່ສິ່ງທີ່ເປັນໂຣກເບົາຫວານໃນຮ່າງກາຍແລະມັນສາມາດສົ່ງຜົນກະທົບຕໍ່ສຸຂະພາບຂອງແມ່ຍິງແລະລູກໃນທ້ອງໄດ້ແນວໃດ.
ພະຍາດນີ້ເກີດຂື້ນເມື່ອລະດັບນໍ້າຕານໃນເລືອດສູງໃນໄລຍະຖືພາ. ສ່ວນຫຼາຍພະຍາດຈະຫາຍໄປທັນທີຫຼັງຈາກທີ່ເກີດລູກ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ໂຣກເບົາຫວານຊະນິດນີ້ເປັນອັນຕະລາຍ ສຳ ລັບແມ່ຍິງ, ເພາະວ່າຫຼັກສູດຂອງມັນສາມາດຖືວ່າເປັນປັດໃຈສ່ຽງຕໍ່ການພັດທະນາຂອງພະຍາດປະເພດ 2 ໃນອະນາຄົດ.
ໂຣກເບົາຫວານໃນໂຣກທ້ອງບິດເກີດຂື້ນໃນ 1-14% ຂອງແມ່ຍິງ. ພະຍາດດັ່ງກ່າວສາມາດປາກົດຢູ່ໃນໄລຍະຕ່າງໆຂອງການຖືພາ. ໃນໄຕມາດ ທຳ ອິດ, ໂລກເບົາຫວານເກີດຂື້ນໃນ 2.1% ຂອງຄົນເຈັບ, ໃນຄັ້ງທີສອງ - ໃນ 5,6%, ແລະໃນໄຕມາດທີ 3 - ໃນ 3,1%
ສາເຫດແລະອາການ
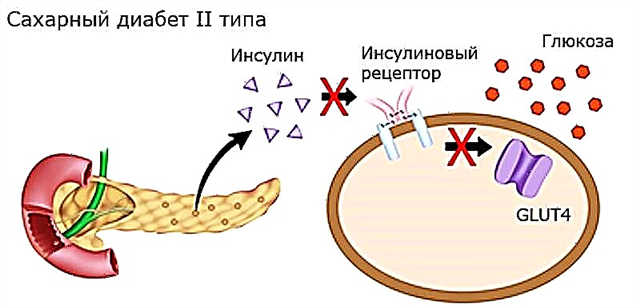
ໂດຍທົ່ວໄປ, ທຸກໆຮູບແບບຂອງໂລກເບົາຫວານແມ່ນພະຍາດ endocrine ເຊິ່ງຄວາມລົ້ມເຫຼວຂອງທາດແປ້ງທາດແປ້ງເກີດຂື້ນ. ຕໍ່ກັບຄວາມເປັນມານີ້, ມີສານອິນຊູລິນທີ່ບໍ່ສົມບູນຫລືສົມບູນ, ເຊິ່ງຕ້ອງໄດ້ຜະລິດໂດຍກະຕ່າຍ.
ເຫດຜົນຂອງການຂາດຮໍໂມນນີ້ສາມາດແຕກຕ່າງກັນ. ຍົກຕົວຢ່າງ, ການຜິດປົກກະຕິໃນຂະບວນການປ່ຽນໂປຕີນ proinsulin ໃຫ້ເປັນຮໍໂມນທີ່ມີການເຄື່ອນໄຫວ, ການຫຼຸດລົງຂອງ ຈຳ ນວນຈຸລັງທົດລອງໃນກະຕຸ່ນ, ຂາດການຮັບຮູ້ກ່ຽວກັບ insulin ໂດຍຈຸລັງ, ແລະອື່ນໆອີກຫຼາຍຢ່າງ.
ຜົນກະທົບຂອງ insulin ກ່ຽວກັບທາດແປ້ງທາດແປ້ງແມ່ນຖືກ ກຳ ນົດໂດຍມີຕົວຮັບ glycoprotein ສະເພາະໃນເນື້ອເຍື່ອທີ່ຂື້ນກັບຮໍໂມນ. ໃນເວລາທີ່ພວກມັນຖືກກະຕຸ້ນ, ການຂົນສົ່ງ glucose ໃນຈຸລັງເພີ່ມຂື້ນແລະລະດັບນໍ້າຕານໃນເລືອດຫຼຸດລົງ.
ນອກຈາກນັ້ນ, insulin ຈຳ ລອງການ ນຳ ໃຊ້ນ້ ຳ ຕານແລະການສະສົມຂອງມັນເປັນ glycogen ໃນເນື້ອເຍື່ອ, ໂດຍສະເພາະກ້າມຊີ້ນກ້າມແລະໃນຕັບ. ມັນເປັນທີ່ຫນ້າສັງເກດວ່າການປ່ອຍ glucose ຈາກ glycogen ແມ່ນຍັງປະຕິບັດພາຍໃຕ້ອິດທິພົນຂອງ insulin.
ຮໍໂມນອີກຢ່າງ ໜຶ່ງ ມີຜົນກະທົບຕໍ່ທາດໂປຼຕີນແລະ metabolism. ມັນມີຜົນກະທົບ anabolic, ຍັບຍັ້ງການ lipolysis, ກະຕຸ້ນ biosynthesis ຂອງ DNA ແລະ RNA ໃນຈຸລັງທີ່ຂື້ນກັບ insulin.
ເມື່ອໂຣກເບົາຫວານໃນການເກີດຂື້ນ, ສາເຫດຂອງມັນປະກອບມີຫລາຍປັດໃຈ. ຄວາມ ສຳ ຄັນໂດຍສະເພາະໃນກໍລະນີນີ້ແມ່ນຄວາມຜິດປົກກະຕິທີ່ເປັນປະໂຫຍດລະຫວ່າງຜົນກະທົບຂອງການຫຼຸດນ້ ຳ ຕານຂອງອິນຊູລິນແລະຜົນກະທົບຂອງ hyperglycemic ທີ່ອອກມາໂດຍຮໍໂມນອື່ນໆ.
ຄວາມຕ້ານທານຂອງອິນຊູລິນ, ມີຄວາມຄືບ ໜ້າ ເທື່ອລະກ້າວ, ເຮັດໃຫ້ການຂາດອິນຊູລິນຍິ່ງມີສຽງດັງຂື້ນ. ປັດໄຈກະຕຸ້ນຍັງປະກອບສ່ວນໃນນີ້:
- ນໍ້າ ໜັກ ເກີນທີ່ເກີນມາດຕະຖານ 20% ຂຶ້ນໄປ, ສາມາດໃຊ້ໄດ້ເຖິງແມ່ນວ່າກ່ອນເກີດ;
- ນ້ ຳ ຕານໃນເລືອດສູງຂື້ນ, ເຊິ່ງຖືກຢັ້ງຢືນຈາກຜົນຂອງການວິເຄາະທາງປັດສະວະ;
- ການເກີດກ່ອນ ໜ້າ ນີ້ຂອງເດັກນ້ ຳ ໜັກ ຈາກ 4 ກິໂລກຣາມ;
- ສັນຊາດ (ພະຍາດເບົາຫວານສ່ວນຫຼາຍມັກຈະປາກົດຢູ່ໃນອາຊີ, ສະເປນ, ຄົນຜິວ ດຳ ແລະຄົນອາເມລິກາພື້ນເມືອງ);
- ການເກີດຂອງເດັກທີ່ຕາຍໃນອະດີດ;
- ຂາດຄວາມທົນທານ glucose;
- ການປະກົດຕົວຂອງພະຍາດຮັງໄຂ່;
- polyhydramnios ມີລັກສະນະສະເພາະຂອງນ້ ຳ ທີ່ເປັນຫຼາຍຂອງນ້ ຳ amniotic;
- ມໍລະດົກ;
- ຄວາມຜິດປົກກະຕິຂອງ endocrine ທີ່ເກີດຂື້ນໃນລະຫວ່າງການຖືພາກ່ອນຫນ້ານີ້.
ໃນລະຫວ່າງການຖືພາ, ການລົບກວນຂອງ endocrine ແມ່ນເກີດຂື້ນຍ້ອນການປ່ຽນແປງທາງສະລິລະວິທະຍາ, ເພາະວ່າຢູ່ໃນໄລຍະເລີ່ມຕົ້ນຂອງການເຄື່ອນໄຫວ, ການເຜົາຜານອາຫານຈະຖືກສ້າງຂຶ້ນ ໃໝ່. ດ້ວຍເຫດນັ້ນ, ດ້ວຍການຂາດທາດນ້ ຳ ຕານໃນຮ່າງກາຍ, ຮ່າງກາຍເລີ່ມ ນຳ ໃຊ້ຄັງ ສຳ ຮອງ, ໄດ້ຮັບພະລັງງານຈາກ lipids.
ໃນໄລຍະເລີ່ມຕົ້ນຂອງການຖືພາ, ການຈັດລຽງທາງເດີນອາຫານທີ່ຄ້າຍຄືກັນແມ່ນຕອບສະ ໜອງ ຄວາມຕ້ອງການດ້ານພະລັງງານທັງ ໝົດ ຂອງລູກໃນທ້ອງ. ແຕ່ໃນອະນາຄົດ, ເພື່ອເອົາຊະນະຄວາມຕ້ານທານຂອງອິນຊູລິນ, hypertrophy ຂອງຈຸລັງທົດລອງທີ່ເກີດຂື້ນ, ເຊິ່ງຍັງກາຍເປັນການເຄື່ອນໄຫວເກີນໄປ.
ການຜະລິດຮໍໂມນທີ່ເພີ່ມຂື້ນແມ່ນໄດ້ຮັບການຊົດເຊີຍຈາກການ ທຳ ລາຍທີ່ເລັ່ງຂອງມັນ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃນຊ່ວງໄຕມາດທີ 2 ຂອງການຖືພາ, ແຮ່ໄດ້ປະຕິບັດ ໜ້າ ທີ່ຂອງ endocrine, ເຊິ່ງມັກຈະມີຜົນກະທົບຕໍ່ການເຜົາຜະຫລານທາດແປ້ງ.
ແຮ່ທີ່ຜະລິດອອກຈາກແຮ່ທາດ estrogens, ຄ້າຍຄື steroid, ຮໍໂມນ steroid ແລະ cortisol ກາຍເປັນຢາຕ້ານອິນຊູລິນ. ດ້ວຍເຫດນີ້, ມີຢູ່ແລ້ວໃນອາທິດທີ 20, ອາການ ທຳ ອິດຂອງໂຣກເບົາຫວານທີ່ເກີດຂື້ນໃນທ້ອງແມ່ນເກີດຂື້ນ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃນບາງກໍລະນີ, ແມ່ຍິງເປີດເຜີຍພຽງແຕ່ການປ່ຽນແປງເລັກນ້ອຍໃນຄວາມເປັນໄປໄດ້ຂອງລະດັບນ້ ຳ ຕານ, ສະພາບການນີ້ເອີ້ນວ່າໂຣກເບົາຫວານໃນເວລາເກີດລູກ. ໃນກໍລະນີນີ້, ການຂາດອິນຊູລິນແມ່ນຖືກສັງເກດເຫັນພຽງແຕ່ການລ່ວງລະເມີດຂອງອາຫານທາດແປ້ງແລະການປະກົດຕົວຂອງປັດໃຈກະຕຸ້ນອື່ນໆ.
ມັນເປັນທີ່ຫນ້າສັງເກດວ່າພະຍາດເບົາຫວານໃນລະຫວ່າງການຖືພາບໍ່ໄດ້ຖືກປະກອບດ້ວຍການເສຍຊີວິດຂອງຈຸລັງທົດລອງຫຼືການປ່ຽນແປງຂອງໂມເລກຸນຮໍໂມນ. ເພາະສະນັ້ນ, ຮູບແບບຂອງການຢຸດຊະງັກ endocrine ນີ້ຖືວ່າເປັນການປີ້ນກັບກັນໄດ້, ຊຶ່ງ ໝາຍ ຄວາມວ່າເມື່ອເກີດຂື້ນ, ມັນໄດ້ຮັບການຊົດເຊີຍດ້ວຍຕົວມັນເອງ.
ອາການຂອງໂລກເບົາຫວານໃນທ້ອງແມ່ນບໍ່ຮຸນແຮງ, ສະນັ້ນຜູ້ຍິງສ່ວນຫຼາຍຈະຖືວ່າເຂົາເຈົ້າມີຄຸນລັກສະນະທາງພູມສາດຂອງການຖືພາ. ການສະແດງອອກຫຼັກໆທີ່ເກີດຂື້ນໃນໄລຍະນີ້ແມ່ນອາການປົກກະຕິຂອງທຸກຮູບແບບຂອງການລົບກວນໃນການເຜົາຜະຫລານທາດແປ້ງ:
- ກະຫາຍນ້ ຳ
- dysuria;
- ຜິວຫນັງຄັນ;
- ນ້ ຳ ໜັກ ເພີ່ມຂື້ນແລະສິ່ງຂອງ.
ເນື່ອງຈາກວ່າອາການຂອງໂຣກເບົາຫວານໃນທ້ອງແມ່ນບໍ່ມີລັກສະນະ, ການກວດຫ້ອງທົດລອງແມ່ນພື້ນຖານໃນການບົ່ງມະຕິພະຍາດ. ພ້ອມກັນນີ້, ແມ່ຍິງມັກຈະຖືກກວດຫາດ້ວຍການກວດສະແກນດ້ວຍ ultrasound, ເຊິ່ງທ່ານສາມາດ ກຳ ນົດລະດັບຂອງຄວາມບໍ່ພຽງພໍຂອງ placental ແລະກວດຫາພະຍາດຂອງເດັກໃນທ້ອງ.
ນ້ ຳ ຕານໃນເລືອດໃນແມ່ຍິງຖືພາແລະການບົ່ງມະຕິພະຍາດ
 ລະດັບນໍ້າຕານໃນເລືອດທີ່ຍອມຮັບໄດ້ໃນລະຫວ່າງການຖືພາແມ່ນຫຍັງ? glucose ໄວບໍ່ຄວນເກີນ 5.1 mmol / L, ຫຼັງອາຫານເຊົ້າຕົວຊີ້ວັດສາມາດສູງເຖິງ 6.7 mmol / L.
ລະດັບນໍ້າຕານໃນເລືອດທີ່ຍອມຮັບໄດ້ໃນລະຫວ່າງການຖືພາແມ່ນຫຍັງ? glucose ໄວບໍ່ຄວນເກີນ 5.1 mmol / L, ຫຼັງອາຫານເຊົ້າຕົວຊີ້ວັດສາມາດສູງເຖິງ 6.7 mmol / L.
ແລະ glycated hemoglobin ຄວນຈະເປັນຈໍານວນເທົ່າໃດ? ມາດຕະຖານຂອງຕົວຊີ້ວັດນີ້ແມ່ນສູງເຖິງ 5,8%.
ແຕ່ວິທີການ ກຳ ນົດຕົວຊີ້ວັດເຫລົ່ານີ້? ເພື່ອຮູ້ວ່າມາດຕະຖານນ້ ຳ ຕານບໍ່ເກີນໃນລະຫວ່າງການຖືພາ, ການວິນິດໄສພິເສດໄດ້ຖືກປະຕິບັດ, ລວມທັງການກວດປັດສະວະທົ່ວໄປແລະການກວດເລືອດ ສຳ ລັບນ້ ຳ ຕານ, ອາເຊໂດນ, ການທົດສອບຄວາມທົນທານຂອງທາດນ້ ຳ ຕານແລະການ ກຳ ນົດລະດັບຂອງຮິໂມໂກໂມໂກລ glycated.
ພ້ອມກັນນັ້ນ, ການບົ່ງມະຕິພະຍາດເບົາຫວານໃນທ້ອງທາງສະ ໝອງ ໄດ້ຖືກເຮັດຫຼັງຈາກການກວດທົ່ວໄປ, ເຊັ່ນວ່າການກວດເລືອດທາງຊີວະພາບແລະ OAC. ອີງຕາມການຊີ້ບອກ, ວັດທະນະ ທຳ ປັດສະວະ bacteriological, ການກວດປັດສະວະຕາມ Nechiporenko ສາມາດ ກຳ ນົດໄດ້. ນອກຈາກນີ້ຍັງໄປໂດຍຜ່ານການປຶກສາຫາລືຂອງທ່ານ ໝໍ, ໝໍ ຜີວ ໜັງ, ນັກ ບຳ ບັດແລະຜູ້ຊ່ຽວຊານດ້ານສາຍຕາ.
ອາການ ທຳ ອິດຂອງພະຍາດເບົາຫວານໃນລະຫວ່າງການຖືພາແມ່ນໂຣກ glycemia ສູງ (ຈາກ 5,1 mmol / l). ຖ້າມາດຕະຖານລະດັບນ້ ຳ ຕານໃນເລືອດສູງເກີນ, ຫຼັງຈາກນັ້ນ, ວິທີການຄົ້ນຄ້ວາທີ່ມີຄວາມເລິກເຊິ່ງແມ່ນໃຊ້ເພື່ອຊ່ວຍໃນການບົ່ງມະຕິພະຍາດເບົາຫວານໃນເວລາທ່າ
ມັນເປັນທີ່ຫນ້າສັງເກດວ່າຖ້າ glycated hemoglobin ແມ່ນເພີ່ມຂື້ນ, ຫຼັງຈາກນັ້ນ, ນີ້ຫມາຍຄວາມວ່າການເພີ່ມຂື້ນຂອງລະດັບ glucose ບໍ່ແມ່ນພ້ອມກັນ. ດັ່ງນັ້ນ, hyperglycemia ສະແດງອອກເປັນໄລຍະເປັນເວລາ 90 ວັນທີ່ຜ່ານມາ.
ແຕ່ວ່ານ້ ຳ ຕານທີ່ປະກົດຢູ່ໃນນ້ ຳ ຍ່ຽວສາມາດກວດພົບໄດ້ພຽງແຕ່ເມື່ອມີການກວດທາດນ້ ຳ ຕານໃນເລືອດຈາກ 8 mmol / l. ຕົວຊີ້ວັດນີ້ເອີ້ນວ່າຂອບເຂດຂອງ ໝາກ ໄຂ່ຫຼັງ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ຮ່າງກາຍຂອງ ketone ໃນຍ່ຽວສາມາດກວດພົບໄດ້ໂດຍບໍ່ສົນໃຈກ່ຽວກັບນ້ ຳ ຕານໃນເລືອດ. ເຖິງແມ່ນວ່າການມີຕົວເປັນກົດຢູ່ໃນນໍ້າຍ່ຽວບໍ່ແມ່ນຕົວຊີ້ບອກໂດຍກົງວ່າແມ່ຍິງຖືກກວດພົບວ່າເປັນພະຍາດເບົາຫວານທາງໄກ. ຫຼັງຈາກທີ່ທັງຫມົດ, ketones ສາມາດກວດພົບກັບ:
- toxicosis;
- ກິນເຂົ້າບໍ່ແຊບ;
- ການຂາດສານອາຫານ;
- SARS ແລະພະຍາດອື່ນໆພ້ອມດ້ວຍອຸນຫະພູມ;
- preeclampsia ມີອາການຄັນ.
ກ່ຽວກັບປະຫວັດຄວາມເປັນມາຂອງ glycemic, ສິ່ງ ສຳ ຄັນຂອງການສຶກສາຄັ້ງນີ້ແມ່ນການວັດແທກລະດັບນ້ ຳ ຕານໃນເລືອດໃນການເຄື່ອນໄຫວຕະຫຼອດ 24 ຊົ່ວໂມງໃນຊ່ວງເວລາທີ່ແຕກຕ່າງກັນ, ກ່ອນແລະຫຼັງອາຫານ. ເປົ້າ ໝາຍ ແມ່ນເພື່ອ ກຳ ນົດຈຸດສູງສຸດຂອງ glycemia, ເຊິ່ງຈະຊ່ວຍໃນການປິ່ນປົວໂຣກຜີວ ໜັງ ອັກເສບ ຊຳ ເຮື້ອ.
ການທົດສອບຄວາມທົນທານຂອງນ້ ຳ ຕານແມ່ນຫຍັງ? ເຕັກນິກນີ້ຊ່ວຍໃຫ້ທ່ານສາມາດກວດພົບການຜິດປົກກະຕິທີ່ເຊື່ອງໄວ້ໃນທາດແປ້ງທາດແປ້ງ. ມັນເປັນມູນຄ່າທີ່ຈະຈື່ວ່າການກະກຽມທີ່ບໍ່ຖືກຕ້ອງສໍາລັບການສຶກສາສາມາດສົ່ງຜົນກະທົບຕໍ່ຜົນໄດ້ຮັບຂອງມັນ. ເພາະສະນັ້ນ, ໃນສະມາດ Eve ທ່ານຄວນກິນອາຫານທີ່ຖືກຕ້ອງ, ຍົກເວັ້ນຄວາມຕຶງຄຽດທາງຈິດໃຈແລະຮ່າງກາຍ.
ເພື່ອບົ່ງມະຕິພະຍາດເບົາຫວານໃນການເກີດ, ທ່ານ ຈຳ ເປັນຕ້ອງໄດ້ປຶກສາແພດຊ່ຽວຊານຕາຜູ້ທີ່ຈະກວດເບິ່ງການລະດົມທຶນ.
ແທ້ຈິງແລ້ວ, ດ້ວຍຄວາມຜິດປົກກະຕິຂອງ endocrine, ອາການແຊກຊ້ອນເຊັ່ນ: ໂຣກເບົາຫວານໃນໂຣກເບົາຫວານມັກຈະເກີດຂື້ນ.
ອັນຕະລາຍຂອງພະຍາດ ສຳ ລັບເດັກແມ່ນຫຍັງ?
 ແມ່ຍິງຖືພາທຸກຄົນທີ່ມີນ້ ຳ ຕານສູງສົງໄສວ່າ: ອັນຕະລາຍຂອງໂຣກເບົາຫວານ ສຳ ລັບເດັກແມ່ນຫຍັງ? ໂດຍທົ່ວໄປພະຍາດນີ້ບໍ່ໄດ້ເປັນໄພຂົ່ມຂູ່ຕໍ່ສຸຂະພາບຂອງແມ່, ແລະຫຼັກສູດຂອງມັນກໍ່ບໍ່ມີຜົນກະທົບຕໍ່ສະຫວັດດີພາບຂອງແມ່ໂດຍສະເພາະ. ແຕ່ການທົບທວນຄືນຂອງທ່ານ ໝໍ ອ້າງວ່າໃນເວລາທີ່ບໍ່ມີການຮັກສາ, ການອອກແຮງງານມັກຈະເກີດຂື້ນກັບບັນຫາສັບສົນໃນການເກີດລູກແລະເດັກເກີດ ໃໝ່.
ແມ່ຍິງຖືພາທຸກຄົນທີ່ມີນ້ ຳ ຕານສູງສົງໄສວ່າ: ອັນຕະລາຍຂອງໂຣກເບົາຫວານ ສຳ ລັບເດັກແມ່ນຫຍັງ? ໂດຍທົ່ວໄປພະຍາດນີ້ບໍ່ໄດ້ເປັນໄພຂົ່ມຂູ່ຕໍ່ສຸຂະພາບຂອງແມ່, ແລະຫຼັກສູດຂອງມັນກໍ່ບໍ່ມີຜົນກະທົບຕໍ່ສະຫວັດດີພາບຂອງແມ່ໂດຍສະເພາະ. ແຕ່ການທົບທວນຄືນຂອງທ່ານ ໝໍ ອ້າງວ່າໃນເວລາທີ່ບໍ່ມີການຮັກສາ, ການອອກແຮງງານມັກຈະເກີດຂື້ນກັບບັນຫາສັບສົນໃນການເກີດລູກແລະເດັກເກີດ ໃໝ່.
ໃນແມ່ຍິງຖືພາທີ່ປະສົບກັບໂລກເບົາຫວານ, ໂຣກ microcirculation ໃນແພຈຸລັງເກີດຂື້ນ. ດ້ວຍການກະຕຸ້ນຂອງເຮືອນ້ອຍ, endothelium ໄດ້ຮັບຄວາມເສຍຫາຍ, peroxidation lipid ຖືກກະຕຸ້ນ, ແລະ DIC ພັດທະນາ. ນີ້ເຮັດໃຫ້ເກີດອາການແຊກຊ້ອນເຊັ່ນ: ການພັດທະນາຄວາມບໍ່ພຽງພໍຂອງ placental ກັບ hypoxia ຂອງເດັກຕໍ່ໆໄປ.
ຜົນກະທົບທີ່ບໍ່ດີຂອງພະຍາດເບົາຫວານຕໍ່ເດັກນ້ອຍແມ່ນຍັງຢູ່ໃນການເພີ່ມປະລິມານນ້ ຳ ຕານໃຫ້ແກ່ລູກໃນທ້ອງ. ຫຼັງຈາກທີ່ທັງ ໝົດ ແລ້ວ, ພະຍາດມະເລັງຂອງລາວຍັງບໍ່ສາມາດຜະລິດອິນຊູລິນໃນປະລິມານທີ່ ເໝາະ ສົມ, ແລະຮໍໂມນທີ່ສັງເຄາະຢູ່ໃນຮ່າງກາຍຂອງແມ່ບໍ່ສາມາດເຈາະເຂົ້າໄປໃນອຸປະສັກໃນໂລກໄດ້.
ທາດນ້ ຳ ຕານໃນເລືອດທີ່ຄວບຄຸມບໍ່ໄດ້ເຮັດໃຫ້ເກີດການຜິດປົກກະຕິທາງເດີນອາຫານແລະຜິດປົກກະຕິທາງເດີນອາຫານ. ແລະ hyperglycemia ມັດທະຍົມເຮັດໃຫ້ເກີດການປ່ຽນແປງທີ່ເປັນປະໂຫຍດແລະໂຄງສ້າງໃນເຍື່ອຂອງຈຸລັງ, ມັນຍັງຊ່ວຍເພີ່ມ hypoxia ຂອງແພຈຸລັງຂອງ fetal.
ນອກຈາກນີ້, ລະດັບນ້ ຳ ຕານໃນເດັກສູງຍັງເຮັດໃຫ້ hypertrophy ຂອງຈຸລັງທົດລອງຂອງກະຕຸນ lilo ນຳ ໄປສູ່ການເສື່ອມສະພາບໄວຂອງພວກມັນ. ດັ່ງນັ້ນ, ຫຼັງຈາກເກີດ, ເດັກນ້ອຍອາດຈະປະສົບກັບການຜິດປົກກະຕິທີ່ຮ້າຍແຮງຂອງທາດແປ້ງທາດແປ້ງທາດແປ້ງແລະຂໍ້ບົກຜ່ອງຕ່າງໆທີ່ເປັນໄພຂົ່ມຂູ່ຕໍ່ຊີວິດຂອງເດັກເກີດ ໃໝ່.
ຖ້າໂຣກເບົາຫວານໃນໂຣກທ້ອງບິດບໍ່ໄດ້ຮັບການປິ່ນປົວໃນໄຕມາດທີສາມຂອງການຖືພາ, ລູກໃນທ້ອງຈະມີ macrosomia ທີ່ມີໂລກອ້ວນທີ່ບໍ່ແຂງແຮງກັບ hepato- ແລະ splenomegaly. ເຖິງແມ່ນວ່າຫລັງເກີດ, ເດັກນ້ອຍບາງຄົນມີອະໄວຍະວະແລະລະບົບທີ່ແຕກຕ່າງກັນ.
ຜົນສະທ້ອນຕົ້ນຕໍຂອງໂຣກເບົາຫວານໃນທ່າທາງແມ່ນ:
- ມະລາຍຫາຍໄປ fetal;
- hypoxia fetal ກັບການຖອຍຫລັງຂອງການເຕີບໂຕຂອງ intrauterine;
- ຄວາມສ່ຽງສູງຂອງການຕາຍໃນໄວເດັກ;
- ເກີດກ່ອນ ກຳ ນົດ;
- ການຕິດເຊື້ອເລື້ອຍໆຂອງທໍ່ຍ່ຽວໃນເວລາຖືພາ;
- preeclampsia, eclampsia, ແລະ preeclampsia ໃນແມ່ຍິງ;
- macrosomia ແລະຄວາມເສຍຫາຍຕໍ່ຄອງເກີດ;
- lesions fungal ຂອງ mucosa ອະໄວຍະວະເພດ.
ພ້ອມກັນນັ້ນ, ອາການແຊກຊ້ອນຂອງເບົາຫວານໃນລະຫວ່າງການຖືພາລວມມີການເອົາລູກອອກດ້ວຍຕົນເອງທີ່ເກີດຂື້ນໃນໄລຍະເລີ່ມຕົ້ນ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ສ່ວນຫຼາຍສາເຫດຂອງການຫຼຸລູກແມ່ນນອນໃນການເສື່ອມໂຊມຂອງພະຍາດເບົາຫວານ, ເຊິ່ງບໍ່ໄດ້ຖືກກວດຫາໃຫ້ທັນເວລາ.
ເຖິງແມ່ນວ່າໃນກໍລະນີທີ່ບໍ່ມີການປິ່ນປົວການລົບກວນຂອງ endocrine ໃນລະຫວ່າງການຖືພາ, ພະຍາດເບົາຫວານໃນທ້ອງຫຼັງຈາກເກີດລູກກໍ່ສາມາດປ່ຽນເປັນໂລກເບົາຫວານໄດ້.
ຮູບແບບຂອງພະຍາດນີ້ຕ້ອງການການປິ່ນປົວທີ່ຍາວນານແລະອາດເປັນໄປໄດ້ຕະຫຼອດຊີວິດ.
ການຮັກສາແລະການເກີດລູກ
 ຖ້າແມ່ຍິງຖືພາມີພະຍາດເບົາຫວານ, ການປິ່ນປົວແມ່ນ ດຳ ເນີນໄປພ້ອມກັນກັບແພດຊ່ຽວຊານດ້ານ endocrinologist ແລະຜູ້ຊ່ຽວຊານດ້ານ gynecologist. ໃນກໍລະນີນີ້, ຄົນເຈັບຄວນຈະສາມາດຄວບຄຸມ glycemia ໄວແລະຫຼັງຈາກກິນອາຫານຢ່າງອິດສະຫຼະ.
ຖ້າແມ່ຍິງຖືພາມີພະຍາດເບົາຫວານ, ການປິ່ນປົວແມ່ນ ດຳ ເນີນໄປພ້ອມກັນກັບແພດຊ່ຽວຊານດ້ານ endocrinologist ແລະຜູ້ຊ່ຽວຊານດ້ານ gynecologist. ໃນກໍລະນີນີ້, ຄົນເຈັບຄວນຈະສາມາດຄວບຄຸມ glycemia ໄວແລະຫຼັງຈາກກິນອາຫານຢ່າງອິດສະຫຼະ.
ເພື່ອໃຫ້ການເກີດລູກເປັນໂລກເບົາຫວານປະສົບຜົນ ສຳ ເລັດ, ຄົນເຈັບໄດ້ຖືກ ກຳ ນົດໃຫ້ກິນອາຫານພິເສດ. ເມື່ອສັງເກດເຫັນ, ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ຈະກິນອາຫານໃນສ່ວນນ້ອຍ, ບໍ່ຄວນກິນອາຫານທີ່ມີໄຂມັນແລະຂົ້ວ, ແລະບໍ່ຄວນກິນອາຫານທີ່ບໍ່ເປັນປະໂຫຍດ, ລວມທັງອາຫານທັນທີ. ໃນເວລາທີ່ ນຳ ເດັກນ້ອຍ, ຜະລິດຕະພັນທີ່ເພີ່ມພູມຕ້ານທານແລະອີ່ມຕົວໃນຮ່າງກາຍດ້ວຍວິຕາມິນ, ແຮ່ທາດແລະເສັ້ນໃຍ (ໝາກ ໄມ້, ພືດທັນຍາຫານ, ທັນຍາພືດຕ່າງໆ, ຜັກ) ຈະເປັນປະໂຫຍດ.
ແຕ່ຖ້າຜົນໄດ້ຮັບຫຼັງຈາກປະຕິບັດຕາມອາຫານການກິນກໍ່ບໍ່ມີຄວາມ ໝາຍ ຫຍັງໃນການຕໍ່ສູ້ກັບໂຣກຊືມເສົ້າເຮື້ອຮັງ, ຫຼັງຈາກນັ້ນຄົນເຈັບກໍ່ໄດ້ຮັບການຮັກສາດ້ວຍການຮັກສາອິນຊູລິນ. Insulin ສຳ ລັບ GDM ແມ່ນໃຊ້ແບບສັ້ນແລະສັ້ນ.
ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະສັກອິນຊູລິນຊ້ ຳ ອີກເທື່ອ ໜຶ່ງ, ເນື່ອງຈາກວ່າການກິນອາຫານແລະທາດ glycemia ມີແຄລໍຣີ່. ປະລິມານແລະ ຄຳ ແນະ ນຳ ກ່ຽວກັບວິທີສັກຢາຄວນໄດ້ຮັບການຊີ້ແຈງຈາກແພດຊ່ຽວຊານດ້ານ endocrinologist.
ມັນເປັນມູນຄ່າທີ່ຄວນຈື່ໄວ້ວ່າແມ່ຍິງຖືພາທີ່ມີໂລກເບົາຫວານຖືກຫ້າມບໍ່ໃຫ້ກິນຢາຫຼຸດນ້ ຳ ຕານ. ບາງຄັ້ງການປິ່ນປົວຊ່ວຍສາມາດປະຕິບັດໄດ້, ໃນນັ້ນ:
- ວິຕາມິນ;
- ການປັບປຸງ microcirculation;
- Chophytol;
- ຢາທີ່ປ້ອງກັນການພັດທະນາຄວາມບໍ່ພຽງພໍຂອງ placental.
ອີງຕາມສະຖິຕິ, ໂຣກເບົາຫວານໃນທ້ອງຫລັງຈາກເກີດລູກໃນ 80% ຂອງກໍລະນີຈະຫາຍໄປເອງແລະໃນເວລາທີ່ແມ່ຍິງອອກຈາກໂຮງ ໝໍ ແມ່, ສະພາບຂອງນາງຄ່ອຍໆປົກກະຕິໃນຕົວເອງ. ແຕ່ຂະບວນການຂອງຮູບລັກສະນະຂອງເດັກສາມາດສັບສົນໄດ້.
ສະນັ້ນ, ເລື້ອຍໆເດັກເກີດ ໃໝ່ ມີນ້ ຳ ໜັກ ຫຼາຍ. ເພາະສະນັ້ນ, ໃນຫຼາຍໆກໍລະນີ, ບັນຫານີ້ຈະຖືກແກ້ໄຂໂດຍພາກສ່ວນການຜ່າຕັດ, ເພາະວ່າຖ້າວ່າແມ່ຍິງເກີດລູກດ້ວຍຕົນເອງ, ບ່າໄຫລ່ສາມາດໄດ້ຮັບບາດເຈັບ.
ການເກີດລູກໃນໂລກເບົາຫວານໃນກໍລະນີຂອງການປິ່ນປົວພະຍາດໃນລະຫວ່າງການຖືພາແລະການຕິດຕາມກວດກາດ້ານການແພດຢ່າງຕໍ່ເນື່ອງແມ່ນປະສົບຜົນ ສຳ ເລັດ. ແຕ່ວ່າລະດັບນໍ້າຕານໃນເລືອດໃນເດັກເກີດ ໃໝ່ ບໍ່ແມ່ນເລື່ອງປົກກະຕິ. ເພື່ອໃຫ້ສະພາບນີ້ຜ່ານໄປ, ມັນພຽງພໍທີ່ຈະລ້ຽງລູກດ້ວຍນົມຫຼືປະສົມພິເສດ.
ການປ້ອງກັນພະຍາດເບົາຫວານໃນທ້ອງໃນທ້ອງແມ່ນການປະຕິບັດຕາມຫຼັກການຂອງອາຫານທີ່ມີສຸຂະພາບດີ, ອອກ ກຳ ລັງກາຍເປັນປົກກະຕິກັບ Octopus ແລະການນອນຫຼັບແລະການພັກຜ່ອນເປັນປົກກະຕິ. ພ້ອມກັນນັ້ນ, ຜູ້ທີ່ເປັນໂລກເບົາຫວານໃນທ້ອງໃນໄລຍະຖືພາກ່ອນ ໜ້າ ນີ້ຕ້ອງໃຊ້ເວລາຫຼາຍເພື່ອຕິດຕາມຄວາມເຂັ້ມຂຸ້ນຂອງທາດນ້ ຳ ຕານໃນເລືອດ, ປະຕິບັດຕາມຄາບອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ ແລະວາງແຜນການຖືພາຕໍ່ມາ.
ຂໍ້ມູນກ່ຽວກັບໂຣກເບົາຫວານໃນຮ່າງກາຍແມ່ນມີຢູ່ໃນວີດີໂອໃນບົດຄວາມນີ້.