Insulin Detemir ແມ່ນທຽບເທົ່າຂອງອິນຊູລິນ. ຢານີ້ມີຈຸດປະສົງໃນການປິ່ນປົວໂຣກຜີວ ໜັງ ຂອງຄົນເຈັບທີ່ເປັນໂຣກເບົາຫວານ. ມັນມີລັກສະນະໂດຍການກະ ທຳ ທີ່ຍາວນານແລະຄວາມເປັນໄປໄດ້ທີ່ຫຼຸດລົງຂອງການພັດທະນາການເປັນໂລກເບົາຫວານໃນຕອນກາງຄືນ.
ຊື່ nonproprietary ສາກົນ
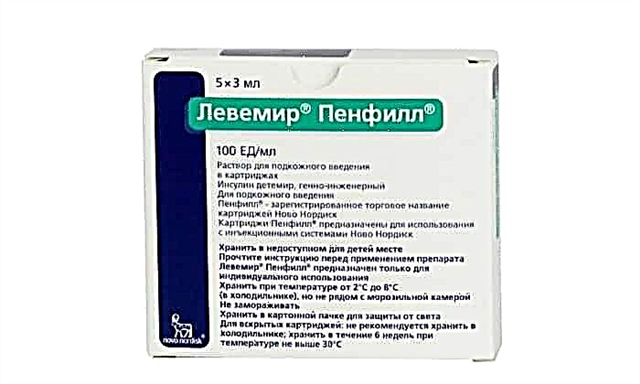
INN ສຳ ລັບຢານີ້ແມ່ນ Insulin detemir. ຊື່ການຄ້າແມ່ນ Levemir Flekspan ແລະ Levemir Penfill.
ATX
ນີ້ແມ່ນຢາເສບຕິດ hypoglycemic ເປັນຂອງກຸ່ມ insacological ຂອງ insulin. ລະຫັດ ATX ຂອງມັນແມ່ນ A10AE05.
ຮູບແບບການປ່ອຍແລະສ່ວນປະກອບ
ຢາແມ່ນມີຢູ່ໃນຮູບແບບຂອງການແກ້ໄຂການສີດທີ່ມີຈຸດປະສົງໃນການບໍລິຫານພາຍໃຕ້ຜິວ ໜັງ. ຮູບແບບຂະ ໜາດ ອື່ນ, ລວມທັງເມັດ, ບໍ່ໄດ້ຖືກຜະລິດ. ນີ້ແມ່ນເນື່ອງມາຈາກຄວາມຈິງທີ່ວ່າໃນອິນຊູລິນການຍ່ອຍອາຫານຖືກແຍກອອກເປັນອາຊິດ amino ແລະບໍ່ສາມາດປະຕິບັດຫນ້າທີ່ຂອງມັນ.

Insulin Detemir ແມ່ນທຽບເທົ່າຂອງອິນຊູລິນ.
ສ່ວນປະກອບທີ່ຫ້າວຫັນແມ່ນຕົວແທນໂດຍ insulin detemir. ເນື້ອໃນຂອງມັນໃນ 1 ມລຂອງການແກ້ໄຂແມ່ນ 14.2 ມລກ, ຫຼື 100 ຫົວ ໜ່ວຍ. ສ່ວນປະກອບເພີ່ມເຕີມປະກອບມີ:
- sodium chloride;
- glycerin;
- hydroxybenzene;
- metacresol;
- sodium phosphate dihydrate ໂຊດຽມ;
- ສັງກະສີ acetate;
- ເຈືອຈາງອາຊິດ hydrochloric / sodium hydroxide;
- ຫົວສີດ.
ມັນເບິ່ງຄືວ່າເປັນການແກ້ໄຂທີ່ຈະແຈ້ງແລະບໍ່ມີເອກະພາບ, ຄືກັນ. ມັນຖືກແຈກຢາຍໃນໄສ້ຕອງ 3 ml (Penfill) ຫຼື pen syringes (Flekspen). ການຫຸ້ມຫໍ່ກ່ອງຂ້າງນອກ. ຄຳ ແນະ ນຳ ແມ່ນແນບມາ.
ການປະຕິບັດດ້ານການຢາ
ຢາແມ່ນຜະລິດຕະພັນຂອງວິສະວະ ກຳ ພັນທຸ ກຳ. ມັນໄດ້ຮັບໂດຍການສ້າງ rDNA ໃນເຊື້ອລາຂອງ baker. ສຳ ລັບສິ່ງນີ້, ຊິ້ນສ່ວນຕ່າງໆຂອງ plasmids ແມ່ນຖືກທົດແທນໂດຍພັນທຸ ກຳ ທີ່ ກຳ ນົດການ ກຳ ເນີດທາງຊີວະພາບຂອງສານອິນຊູລິນ. plasmids DNA ທີ່ຖືກປັບປ່ຽນເຫຼົ່ານີ້ແມ່ນຖືກແຊກເຂົ້າໄປໃນຈຸລັງ Saccharomyces cerevisiae, ແລະພວກມັນເລີ່ມຜະລິດອິນຊູລິນ.

ໃນເວລາທີ່ໃຊ້ຢານີ້, ຄວາມສ່ຽງຂອງການເປັນໂຣກເລືອດຈາງໃນເວລາ nocturnal ແມ່ນຫຼຸດລົງ 65% (ທຽບກັບວິທີອື່ນ).
ຕົວແທນທີ່ ກຳ ລັງພິຈາລະນາແມ່ນການປຽບທຽບຂອງຮໍໂມນທີ່ປິດລັບໂດຍບັນດາ islets ຂອງ Langerhans ໃນຮ່າງກາຍຂອງມະນຸດ. ມັນມີລັກສະນະໂດຍໄລຍະເວລາການປະຕິບັດທີ່ຍາວນານແລະແມ້ກະທັ້ງປ່ອຍຕົວໂດຍບໍ່ມີສຽງໂດດເດັ່ນໃນຄວາມເຂັ້ມຂຸ້ນຂອງສານທີ່ມີການເຄື່ອນໄຫວໃນ plasma.
ໂມເລກຸນອິນຊູລິນສ້າງສະມາຄົມຢູ່ບ່ອນສັກຢາ, ແລະຍັງຜູກພັນກັບ albumin. ຍ້ອນເຫດຜົນດັ່ງກ່າວ, ຢານີ້ຖືກດູດຊືມແລະເຂົ້າໄປໃນເນື້ອເຍື່ອເປົ້າ ໝາຍ ໃສ່ບໍລິເວນອ້ອມຂ້າງຢ່າງຊ້າໆ, ເຊິ່ງເຮັດໃຫ້ມັນມີປະສິດຕິພາບແລະປອດໄພກວ່າການກະກຽມອິນຊູລິນອື່ນໆ (Glargin, Isofan). ເມື່ອປຽບທຽບກັບພວກເຂົາ, ຄວາມສ່ຽງຂອງການເປັນໂຣກໃນເລືອດໃນຕອນກາງຄືນແມ່ນຫຼຸດລົງເຖິງ 65%.
ໂດຍການປະຕິບັດຕົວຮັບເອົາຈຸລັງ, ສ່ວນປະກອບທີ່ຫ້າວຫັນຂອງຢາດັ່ງກ່າວເຮັດໃຫ້ເກີດຫຼາຍຂະບວນການທາງອິນເຕີເນັດ, ລວມທັງການສັງເຄາະຂອງເອນໄຊທີ່ ສຳ ຄັນເຊັ່ນ: glycogen synthetase, pyruvate ແລະ hexokinase. ການຫຼຸດລົງຂອງນ້ ຳ ຕານໃນເລືອດແມ່ນສະ ໜອງ ໂດຍ:
- ສະກັດກັ້ນການຜະລິດຂອງມັນຢູ່ໃນຕັບ;
- ສ້າງຄວາມເຂັ້ມແຂງໃນການຂົນສົ່ງພາຍໃນ;
- ການກະຕຸ້ນຂອງການນໍາເຂົ້າໄປໃນແພຈຸລັງ;
- ກະຕຸ້ນການປຸງແຕ່ງເປັນ glycogen ແລະກົດໄຂມັນ.
ຜົນກະທົບທາງດ້ານ pharmacological ຂອງຢາແມ່ນມີອັດຕາສ່ວນກັບປະລິມານທີ່ຖືກປະຕິບັດ. ໄລຍະເວລາຂອງການ ສຳ ຜັດແມ່ນຂື້ນກັບສະຖານທີ່ສັກ, ປະລິມານ, ອຸນຫະພູມຮ່າງກາຍ, ຄວາມໄວຂອງການໄຫຼວຽນຂອງເລືອດ, ການອອກ ກຳ ລັງກາຍ. ມັນສາມາດບັນລຸໄດ້ 24 ຊົ່ວໂມງ, ສະນັ້ນການສັກຢາແມ່ນ 1-2 ຄັ້ງຕໍ່ມື້.

ສະພາບຂອງ ໝາກ ໄຂ່ຫຼັງບໍ່ສົ່ງຜົນກະທົບຕໍ່ການເຜົາຜະຫລານຂອງສານ.
ໃນໄລຍະການສຶກສາ, ການ ກຳ ຈັດເຊື້ອໄວຣັດຂອງການແກ້ໄຂ, ຜົນກະທົບຂອງມະເລັງມະເລັງ, ແລະຜົນກະທົບທີ່ເດັ່ນຊັດຕໍ່ການຈະເລີນເຕີບໂຕຂອງຈຸລັງແລະ ໜ້າ ທີ່ການຈະເລີນພັນບໍ່ໄດ້ຖືກເປີດເຜີຍ.
ແພດການຢາ
ເພື່ອໃຫ້ໄດ້ຮັບຄວາມເຂັ້ມຂົ້ນຂອງ plasma ສູງສຸດ, 6-8 ຊົ່ວໂມງຄວນແຜ່ລາມອອກຈາກປັດຈຸບັນຂອງການບໍລິຫານ. Bioavailability ແມ່ນປະມານ 60%. ຄວາມເຂັ້ມຂົ້ນຂອງຄວາມສົມດຸນກັບການບໍລິຫານສອງຄັ້ງແມ່ນ ກຳ ນົດຫຼັງຈາກສັກ 2-3 ຄັ້ງ. ປະລິມານການແຈກຢາຍສະເລ່ຍ 0.1 l / kg. ສ່ວນໃຫຍ່ຂອງຢາອິນຊູລິນທີ່ຖືກສັກເຂົ້າໄປໃນກະແສເລືອດ. ຢາດັ່ງກ່າວບໍ່ພົວພັນກັບອາຊິດໄຂມັນແລະຕົວແທນການຢາທີ່ຜູກພັນກັບໂປຣຕີນ.
ການເຮັດໃຫ້ທາດແປ້ງບໍ່ແຕກຕ່າງຈາກການປຸງແຕ່ງອິນຊູລິນ ທຳ ມະຊາດ. ການລົບລ້າງເຄິ່ງຊີວິດເຮັດໃຫ້ເວລາ 5 ຫາ 7 ຊົ່ວໂມງ (ອີງຕາມປະລິມານທີ່ ນຳ ໃຊ້). Pharmacokinetics ບໍ່ໄດ້ຂື້ນກັບເພດແລະອາຍຸຂອງຄົນເຈັບ. ສະພາບຂອງ ໝາກ ໄຂ່ຫຼັງແລະຕັບກໍ່ບໍ່ມີຜົນຕໍ່ຕົວຊີ້ວັດເຫລົ່ານີ້.
ຕົວຊີ້ບອກ ສຳ ລັບການ ນຳ ໃຊ້
ຢານີ້ມີຈຸດປະສົງເພື່ອຕ້ານ hyperglycemia ໃນການປະກົດຕົວຂອງໂຣກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2.

Insulin ຖືກອອກແບບມາເພື່ອຕ້ານ hyperglycemia ໃນການເປັນໂຣກເບົາຫວານຊະນິດ 1 ແລະຊະນິດ 2.
Contraindications
ເຄື່ອງມືນີ້ບໍ່ໄດ້ຖືກ ກຳ ນົດໄວ້ ສຳ ລັບການຫຼຸດຜ່ອນຄວາມກົດດັນຕໍ່ການກະ ທຳ ຂອງສ່ວນປະກອບຂອງອິນຊູລິນຫຼືຄວາມບໍ່ທົນທານຕໍ່ກັບຕົວຍົກເວັ້ນ. ກຳ ນົດອາຍຸແມ່ນ 2 ປີ.
ວິທີການກິນຢາ Insulin Detemir
ວິທີແກ້ໄຂແມ່ນໃຊ້ ສຳ ລັບການບໍລິຫານ subcutaneous, ການລະລາຍ ນຳ ້ຕານໃນເສັ້ນເລືອດສາມາດເຮັດໃຫ້ເກີດໂລກລະລາຍນ້ ຳ ຕານໃນເລືອດຢ່າງຮຸນແຮງ. ມັນບໍ່ໄດ້ຖືກສີດເຂົ້າກ້າມແລະບໍ່ໄດ້ຖືກ ນຳ ໃຊ້ໃນເຄື່ອງຈັກອິນຊູລິນ. ຢາສັກສາມາດໃຊ້ໄດ້ໃນພື້ນທີ່:
- ບ່າ (ກ້າມເນື້ອ deltoid);
- ສະໂພກ
- ຝາທາງຫນ້າຂອງ peritoneum;
- ກົ້ນ.
ສະຖານທີ່ສັກຢາຕ້ອງໄດ້ມີການປ່ຽນແປງຢ່າງຕໍ່ເນື່ອງເພື່ອຫຼຸດຜ່ອນຄວາມເປັນໄປໄດ້ຂອງອາການຂອງ lipodystrophy.
ລະບຽບການໃຊ້ຢາແມ່ນຖືກຄັດເລືອກຢ່າງເຂັ້ມງວດ. ປະລິມານແມ່ນຂື້ນກັບການຍັບຍັ້ງ plasma glucose. ການປັບປະລິມານຢາອາດຈະ ຈຳ ເປັນ ສຳ ລັບການອອກ ກຳ ລັງກາຍ, ການປ່ຽນແປງຂອງອາຫານ, ພະຍາດຕິດຕໍ່.

ຢານີ້ຖືກປະຕິບັດໃນສະຖານທີ່ຕ່າງໆ, ລວມທັງຝາເບື້ອງຕົ້ນຂອງ peritoneum.
ການ ນຳ ໃຊ້ຢາແມ່ນອະນຸຍາດ:
- ເອກະລາດ;
- ໂດຍສົມທົບກັບການສັກຢາອິນຊຸລິນ;
- ນອກເຫນືອໄປຈາກ liraglutide;
- ກັບຕົວແທນຕ້ານຢາແກ້ໄຂ້.
ດ້ວຍການປິ່ນປົວດ້ວຍການຮັກສາໂຣກ hypoglycemic ທີ່ສັບສົນ, ແນະ ນຳ ໃຫ້ໃຊ້ຢາ 1 ຄັ້ງຕໍ່ມື້. ທ່ານ ຈຳ ເປັນຕ້ອງເລືອກເວລາທີ່ສະດວກແລະຕິດຢູ່ໃນເວລາທີ່ສັກຢາທຸກໆມື້. ຖ້າມີຄວາມຕ້ອງການໃຊ້ວິທີແກ້ໄຂ 2 ຄັ້ງຕໍ່ມື້, ຢາຄັ້ງ ທຳ ອິດແມ່ນໃຫ້ກິນໃນຕອນເຊົ້າ, ແລະຄັ້ງທີສອງແມ່ນໄລຍະຫ່າງ 12 ຊົ່ວໂມງ, ພ້ອມຮັບປະທານອາຫານຄ່ ຳ ຫຼືກ່ອນນອນ.
ຫຼັງຈາກການສັກຢາ subcutaneous ຂອງປະລິມານ, ປຸ່ມຂອງ pen syringe ຖືກຖືລົງ, ແລະເຂັມຖືກປະໄວ້ໃນຜິວຫນັງຢ່າງຫນ້ອຍ 6 ວິນາທີ.
ໃນເວລາທີ່ປ່ຽນຈາກການກະກຽມອິນຊູລິນອື່ນໆມາເປັນ Detemir-insulin ໃນອາທິດ ທຳ ອິດ, ຕ້ອງຄວບຄຸມດັດຊະນີ glycemic ຢ່າງເຂັ້ມງວດ. ມັນອາດຈະມີຄວາມ ຈຳ ເປັນທີ່ຈະຕ້ອງປ່ຽນລະບອບການປິ່ນປົວ, ປະລິມານແລະເວລາຂອງການກິນຢາຕ້ານພະຍາດເບົາຫວານ, ລວມທັງຢາຊະນິດປາກ.

ມັນເປັນສິ່ງ ຈຳ ເປັນທີ່ຕ້ອງໄດ້ຕິດຕາມກວດກາລະດັບນ້ ຳ ຕານຢ່າງລະມັດລະວັງແລະປັບຂະ ໜາດ ຂອງຢາໃນຜູ້ເຖົ້າ.
ມັນເປັນສິ່ງ ຈຳ ເປັນທີ່ຈະຕ້ອງໄດ້ຕິດຕາມລະດັບນ້ ຳ ຕານຢ່າງລະມັດລະວັງແລະປັບຂະ ໜາດ ຂອງຢາໃນຜູ້ເຖົ້າຜູ້ປ່ວຍແລະຜູ້ປ່ວຍທີ່ເປັນພະຍາດກ່ຽວກັບຕັບ.
ຜົນຂ້າງຄຽງຂອງ Insulin Detemir
ຕົວແທນການຢານີ້ມີຄວາມອົດທົນດີ. ປະຕິກິລິຍາທາງລົບທີ່ເປັນໄປໄດ້ແມ່ນກ່ຽວຂ້ອງກັບຜົນກະທົບດ້ານ pharmacological ຂອງ insulin.
ໃນສ່ວນຂອງອະໄວຍະວະຂອງວິໄສທັດ
ບາງຄັ້ງການສັງເກດເຫັນຄວາມຜິດປົກກະຕິຂອງການສະທ້ອນ (ເຮັດໃຫ້ຮູບພາບມົວ, ເຮັດໃຫ້ເກີດອາການເຈັບຫົວແລະແຫ້ງອອກຈາກ ໜ້າ ຕາ) ບາງຄັ້ງສັງເກດເຫັນ. ໂຣກໂຣກເບົາຫວານທີ່ເປັນໄປໄດ້. ຄວາມສ່ຽງຂອງຄວາມຄືບ ໜ້າ ຂອງມັນເພີ່ມຂື້ນດ້ວຍການ ບຳ ບັດດ້ວຍອິນຊູລິນ.
ຈາກເນື້ອເຍື່ອກ້າມເນື້ອແລະເຊື່ອມຕໍ່
ໃນໄລຍະການຮັກສາ, lipodystrophy ສາມາດພັດທະນາ, ສະແດງອອກທັງໃນໂລກຫຼອດເລືອດແລະເນື້ອເຍື່ອ adipose hypertrophy.
ລະບົບປະສາດສ່ວນກາງ
ບາງຄັ້ງໂຣກເສັ້ນປະສາດສ່ວນປະກອບມີ. ໃນກໍລະນີຫຼາຍທີ່ສຸດ, ມັນແມ່ນປີ້ນກັບກັນ. ສ່ວນຫຼາຍມັກ, ອາການຂອງມັນຈະປາກົດຂື້ນກັບການ ທຳ ມະດາຂອງດັດຊະນີ glycemic.



ຈາກຂ້າງຂອງການເຜົາຜະຫລານອາຫານ
ມັກຈະມີການຫຼຸດຜ່ອນຄວາມເຂັ້ມຂົ້ນຂອງນໍ້າຕານໃນເລືອດ. ການລະລາຍໃນເລືອດຕ່ ຳ ຢ່າງຮ້າຍແຮງຈະພັດທະນາໃນຄົນເຈັບພຽງແຕ່ 6%. ມັນສາມາດເຮັດໃຫ້ເກີດການສະແດງອາການຊັກ, ລົມຫາຍໃຈ, ການເຮັດວຽກຂອງສະ ໝອງ ເສື່ອມໂຊມ, ຄວາມຕາຍ.
ອາການແພ້
ບາງຄັ້ງປະຕິກິລິຍາເກີດຂື້ນຢູ່ບ່ອນສັກຢາ. ໃນກໍລະນີນີ້, ອາການຄັນ, ແດງຂອງຜິວຫນັງ, ຜື່ນ, ການໃຄ່ບວມອາດຈະປາກົດ. ການປ່ຽນສະຖານທີ່ສັກຢາຂອງອິນຊູລິນສາມາດຫຼຸດຜ່ອນຫຼືຍົກເວັ້ນການສະແດງອອກເຫຼົ່ານີ້; ການປະຕິເສດຂອງຢາແມ່ນ ຈຳ ເປັນໃນກໍລະນີທີ່ຫາຍາກ. ອາການແພ້ທົ່ວໄປແມ່ນສາມາດເຮັດໄດ້ (ກະເພາະ ລຳ ໄສ້, ຫາຍໃຈສັ້ນ, ຫຼອດເລືອດໃນເສັ້ນເລືອດແດງ, blanching ຂອງປະສົມປະສານ, ເຫື່ອອອກ, tachycardia, ອາການຜິດປົກກະຕິ).
ຜົນກະທົບຕໍ່ຄວາມສາມາດໃນການຄວບຄຸມກົນໄກ
ຄວາມເອົາໃຈໃສ່ແລະຄວາມໄວຂອງການຕອບໂຕ້ອາດຈະມີຄວາມບົກຜ່ອງທາງດ້ານ hypo- ຫຼື hyperglycemia. ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະປ້ອງກັນບໍ່ໃຫ້ຮູບລັກສະນະຂອງສະພາບການເຫຼົ່ານີ້ໃນເວລາທີ່ປະຕິບັດວຽກງານທີ່ເປັນອັນຕະລາຍແລະຂັບຂີ່ລົດ.
ຄຳ ແນະ ນຳ ພິເສດ
ຄວາມເປັນໄປໄດ້ຂອງການຫຼຸດລົງຂອງລະດັບນ້ ຳ ຕານໃນເວລາກາງຄືນແມ່ນຫຼຸດລົງເມື່ອປຽບທຽບກັບຢາທີ່ຄ້າຍຄືກັນ, ເຊິ່ງຊ່ວຍໃຫ້ຂະບວນການຂອງການເຮັດວຽກຂອງຄົນເຈັບເປັນປົກກະຕິ. ມາດຕະການເຫຼົ່ານີ້ບໍ່ໄດ້ ນຳ ໄປສູ່ການເພີ່ມນ້ ຳ ໜັກ ໃນຮ່າງກາຍຢ່າງແຂງແຮງ (ບໍ່ຄືກັບວິທີແກ້ໄຂອິນຊູລິນອື່ນໆ), ແຕ່ສາມາດປ່ຽນແປງອາການທີ່ເປັນໂຣກເບົາຫວານໃນເບື້ອງຕົ້ນ.

ການຢຸດເຊົາການປິ່ນປົວດ້ວຍ insulin ຫຼືປະລິມານທີ່ບໍ່ພຽງພໍອາດຈະເຮັດໃຫ້ hyperglycemia.
ການຢຸດເຊົາການປິ່ນປົວດ້ວຍ insulin ຫຼືການໃຊ້ປະລິມານທີ່ບໍ່ພຽງພໍສາມາດເຮັດໃຫ້ hyperglycemia ຫຼືກະຕຸ້ນ ketoacidosis, ລວມທັງການເສຍຊີວິດ. ໂດຍສະເພາະແມ່ນຄວາມສ່ຽງສູງທີ່ມີປະເພດພະຍາດເບົາຫວານທີ່ຂື້ນກັບອິນຊູລິນ. ອາການຂອງການເພີ່ມຄວາມເຂັ້ມຂົ້ນຂອງນ້ ຳ ຕານ:
- ກະຫາຍນ້ ຳ
- ຂາດຄວາມຢາກອາຫານ;
- ຖ່າຍເບົາເລື້ອຍໆ;
- ອາການປວດຮາກ;
- gag ປີ້ນ;
- overdosing ຂອງ mucosa ປາກ;
- ຄວາມແຫ້ງແລະອາການຄັນຂອງການເຊື່ອມໂຍງ;
- hyperemia;
- ຄວາມຮູ້ສຶກຂອງກິ່ນ acetone;
- ເຫງົານອນ
ຄວາມຕ້ອງການຂອງອິນຊູລິນເພີ່ມຂື້ນດ້ວຍການອອກ ກຳ ລັງກາຍທີ່ບໍ່ໄດ້ວາງແຜນ, ການບ່ຽງເບນຈາກຕາຕະລາງອາຫານ, ການຕິດເຊື້ອ, ໄຂ້. ຄວາມຕ້ອງການປ່ຽນເຂດເວລາຮຽກຮ້ອງໃຫ້ມີການປຶກສາທາງການແພດກ່ອນ.
ຢາທີ່ບໍ່ສາມາດຖືກນໍາໃຊ້:
- ເສັ້ນເລືອດຂອດ, intramuscularly, ໃນເຄື່ອງປັ່ນ້ໍາຕົ້ມ.
- ເມື່ອສີແລະຄວາມໂປ່ງໃສຂອງແຫຼວປ່ຽນໄປ.
- ຖ້າວັນ ໝົດ ອາຍຸໄດ້ ໝົດ ອາຍຸ, ວິທີແກ້ໄຂຈະຖືກເກັບໄວ້ໃນສະພາບທີ່ບໍ່ ເໝາະ ສົມຫຼືຖືກແຊ່ແຂງ.
- ຫລັງຈາກລຸດລົງຫລືບີບເອົາກະຕ່າ / ເຂັມ.

ຢາ Insemir ບໍ່ໄດ້ຖືກອະນຸຍາດໃຫ້ຖືກຄວບຄຸມຢ່າງເຂັ້ມຂຸ້ນ.
ໃຊ້ໃນເວລາເຖົ້າແກ່
ໃນຜູ້ປ່ວຍຜູ້ສູງອາຍຸ, ຄວາມເຂັ້ມຂົ້ນຂອງນ້ ຳ ຕານໃນເລືອດຄວນໄດ້ຮັບການຕິດຕາມໂດຍສະເພາະ. ຖ້າ ຈຳ ເປັນ, ປັບປະລິມານໃນເບື້ອງຕົ້ນ.
ການມອບ ໝາຍ ໃຫ້ເດັກນ້ອຍ
ບໍ່ມີປະສົບການທາງດ້ານການຊ່ວຍໃນການໃຊ້ຢາ ສຳ ລັບເດັກນ້ອຍທີ່ມີອາຍຸຕໍ່າກວ່າ (ເຖິງ 2 ປີ). ເດັກນ້ອຍແລະວັຍລຸ້ນຄວນໄດ້ຮັບການຄັດເລືອກດ້ວຍຄວາມລະມັດລະວັງໂດຍສະເພາະ.
ໃຊ້ໃນໄລຍະຖືພາແລະ lactation
ໃນເວລາ ດຳ ເນີນການສຶກສາ, ຜົນສະທ້ອນທີ່ບໍ່ດີຕໍ່ເດັກທີ່ແມ່ໃຊ້ຢາໃນເວລາຖືພາບໍ່ໄດ້ຖືກລະບຸ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃຫ້ໃຊ້ໃນເວລາທີ່ ນຳ ເດັກນ້ອຍຄວນໄດ້ຮັບການ ນຳ ໃຊ້ຢ່າງລະມັດລະວັງ. ໃນໄລຍະເລີ່ມຕົ້ນຂອງການຖືພາ, ຄວາມຕ້ອງການຂອງອິນຊູລິນຂອງແມ່ຍິງຈະຫຼຸດລົງເລັກ ໜ້ອຍ, ແລະຕໍ່ມາກໍ່ເພີ່ມຂື້ນ.
ບໍ່ມີຫຼັກຖານໃດໆທີ່ສະແດງວ່າອິນຊູລິນແຜ່ລາມເຂົ້າໄປໃນນົມແມ່. ການກິນເຂົ້າປາກຂອງເດັກໃນເດັກບໍ່ຄວນຈະຖືກສະທ້ອນໃຫ້ເຫັນໃນທາງລົບ, ເພາະວ່າຢູ່ໃນລະບົບຍ່ອຍອາຫານ, ຢາຈະເສີຍຫາຍໄວແລະຖືກດູດຊືມຈາກຮ່າງກາຍໃນຮູບແບບຂອງກົດອະມິໂນ. ແມ່ທີ່ພະຍາບານອາດຈະຕ້ອງການການປັບປ່ຽນປະລິມານແລະການປ່ຽນແປງຂອງອາຫານ.



ຄໍາຮ້ອງສະຫມັກສໍາລັບການທໍາງານຂອງຫມາກໄຂ່ຫຼັງທີ່ພິການ
ປະລິມານຢາແມ່ນຖືກ ກຳ ນົດເປັນສ່ວນບຸກຄົນ. ຄວາມຕ້ອງການຂອງຢາສາມາດຫຼຸດລົງເລັກນ້ອຍຖ້າຄົນເຈັບມີຄວາມບົກຜ່ອງດ້ານການເຮັດວຽກຂອງ ໝາກ ໄຂ່ຫຼັງ.
ໃຊ້ ສຳ ລັບການເຮັດວຽກຂອງຕັບທີ່ພິການ
ການຄວບຄຸມລະດັບນໍ້າຕານຢ່າງເຂັ້ມງວດແລະການປ່ຽນແປງທີ່ສອດຄ້ອງກັນໃນປະລິມານທີ່ບໍລິຫານແມ່ນ ຈຳ ເປັນ.
ກິນຫຼາຍເກີນໄປຂອງ Insulin Detemir
ບໍ່ມີປະລິມານທີ່ ກຳ ນົດຢ່າງຈະແຈ້ງສາມາດ ນຳ ໄປສູ່ການກິນຢາເກີນ ກຳ ນົດ. ຖ້າປະລິມານທີ່ສັກເຂົ້າໄກເກີນປະລິມານສ່ວນບຸກຄົນທີ່ ກຳ ນົດໄວ້, ອາການທີ່ເປັນທາດນ້ ຳ ຕານໃນເລືອດອາດຈະເກີດຂື້ນເທື່ອລະກ້າວ. ອາການກັງວົນໃຈ:
- blanching ຂອງ integument ໄດ້;
- ເຫື່ອເຢັນ;
- ເຈັບຫົວ
- ຄວາມອຶດຫິວ
- ອ່ອນເພຍ, ອ່ອນເພຍ, ເຫງົານອນ;
- ອາການປວດຮາກ;
- ຄວາມກັງວົນ, ລົບກວນ;
- palpitations
- ຄວາມຜິດປົກກະຕິດ້ານສາຍຕາ.

ດັດຊະນີ glycemic ຫຼຸດລົງເລັກນ້ອຍແມ່ນຖືກ ກຳ ຈັດໂດຍການ ນຳ ໃຊ້ນ້ ຳ ຕານ, ນ້ ຳ ຕານເປັນຕົ້ນ.
ການຫຼຸດລົງເລັກນ້ອຍຂອງດັດຊະນີ glycemic ແມ່ນຖືກ ກຳ ຈັດໂດຍການ ນຳ ໃຊ້ນ້ ຳ ຕານ, ນ້ ຳ ຕານ, ອາຫານທີ່ມີຄາໂບໄຮເດຣດຫຼືເຄື່ອງດື່ມທີ່ຜູ້ເປັນໂລກເບົາຫວານຄວນມີຢູ່ກັບລາວສະ ເໝີ (cookies, ເຂົ້າ ໜົມ, ນ້ ຳ ຕານທີ່ຫລອມໂລຫະແລະອື່ນໆ). ໃນລະດັບທາດ ນຳ ້ຕານຕ່ ຳ ຢ່າງຮຸນແຮງ, ຄົນເຈັບທີ່ບໍ່ຮູ້ຕົວຈະຖືກສັກດ້ວຍກ້າມຫຼືຢູ່ໃຕ້ຜິວ ໜັງ glucagon ຫຼືສັກດ້ວຍ glucose / dextrose. ຖ້າຄົນເຈັບບໍ່ຕື່ນ 15 ນາທີຫຼັງຈາກສັກຢາ glucagon, ລາວຕ້ອງການການແນະ ນຳ ວິທີແກ້ໄຂບັນຫານ້ ຳ ຕານ.
ຕິດຕໍ່ພົວພັນກັບຢາເສບຕິດອື່ນໆ
ສ່ວນປະກອບດັ່ງກ່າວບໍ່ສາມາດປະສົມກັບທາດແຫຼວທີ່ເປັນຢາແລະວິທີແກ້ໄຂບັນຫາ. Thiols ແລະ sulfites ເຮັດໃຫ້ເກີດການທໍາລາຍໂຄງສ້າງຂອງຕົວແທນໃນຄໍາຖາມ.
ຄວາມເຂັ້ມແຂງຂອງຢາເພີ່ມຂື້ນດ້ວຍການໃຊ້ຂະ ໜານ:
- Clofibrate;
- Fenfluramine;
- Pyridoxine;
- Bromocriptine;
- Cyclophosphamide;
- Mebendazole;
- Ketoconazole;
- Theophylline;
- ຢາຮັກສາໂລກພູມຕ້ານທານ;
- ຕົວຍັບຍັ້ງ ACE;
- antidepressants ຂອງກຸ່ມ IMOA;
- ຕົວເລືອກ beta-blockers ທີ່ບໍ່ເລືອກ;
- carbonic anhydrase ກິດຈະກໍາ inhibitors;
- ການກະກຽມ lithium;
- sulfonamides;
- ອະນຸພັນຂອງກົດ salicylic;
- tetracyclines;
- anabolics.
ໃນການປະສົມປະສານກັບ Heparin, Somatotropin, Danazole, Phenytoin, Clonidine, Morphine, corticosteroids, ຮໍໂມນ thyroid, sympathomimetics, antagonists ດ້ວຍທາດການຊຽມ, thiazide diuretics, TCAs, ຢາຄຸມ ກຳ ເນີດທາງປາກ, ສານນິໂຄຕິນ, ປະສິດທິຜົນອິນຊູລິນຫຼຸດລົງ.

ແນະ ນຳ ໃຫ້ງົດການດື່ມເຫລົ້າ.
ພາຍໃຕ້ອິດທິພົນຂອງ Lanreotide ແລະ Octreotide, ປະສິດທິຜົນຂອງຢາທັງສາມາດຫຼຸດລົງແລະເພີ່ມຂື້ນ. ການໃຊ້ beta-blockers ນຳ ໄປສູ່ການເຮັດໃຫ້ການສະແດງຂອງທາດ ນຳ ້ຕານໃນເລືອດອ່ອນລົງແລະກີດຂວາງການຟື້ນຟູລະດັບນ້ ຳ ຕານ.
ຄວາມເຂົ້າກັນໄດ້ກັບເຫຼົ້າ
ແນະ ນຳ ໃຫ້ງົດການດື່ມເຫລົ້າ. ການປະຕິບັດຂອງເຫຼົ້າ ethyl ແມ່ນຍາກທີ່ຈະຄາດເດົາໄດ້, ເພາະວ່າມັນສາມາດເຮັດໃຫ້ທັງເສີມຂະຫຍາຍແລະອ່ອນເພຍຜົນກະທົບຂອງທາດໃນເລືອດຂອງຢາ.
ຂໍ້ມູນປຽບທຽບ
ຕົວຢ່າງສົມບູນຂອງຢາ Detemir-insulin ແມ່ນ Levemir FlexPen ແລະ Penfill. ຫຼັງຈາກປຶກສາຫາລືກັບທ່ານ ໝໍ, insulins ອື່ນໆ (glargine, Insulin-isophan, ແລະອື່ນໆ) ສາມາດໃຊ້ແທນຢາໄດ້.
ຂໍ້ ກຳ ນົດການອອກຢາຕາມຮ້ານຂາຍຢາ
ການເຂົ້າເຖິງຢາມີ ຈຳ ກັດ.
ຂ້ອຍສາມາດຊື້ໂດຍບໍ່ມີໃບສັ່ງແພດ
ຢາຕາມໃບສັ່ງແພດຖືກປ່ອຍອອກມາ.
ລາຄາ
ຄ່າໃຊ້ຈ່າຍຂອງການແກ້ໄຂການສີດ Levemir Penfill - ຈາກ 2154 ຮູເບີນ. ສຳ ລັບ 5 ໄສ້ຕອງ.
ເງື່ອນໄຂການເກັບຮັກສາ ສຳ ລັບຢາ
Insulin ຖືກເກັບຮັກສາໄວ້ໃນການຫຸ້ມຫໍ່ໃນອຸນຫະພູມ + 2 ... + 8 ° C, ຫລີກລ້ຽງການແຊ່ແຂງ. ປາກກາ syringe ທີ່ໃຊ້ກັບຢາໄດ້ຖືກປ້ອງກັນຈາກການກະ ທຳ ຂອງຄວາມຮ້ອນເກີນ (ອຸນຫະພູມສູງເຖິງ + 30 ° C) ແລະແສງ.
ວັນ ໝົດ ອາຍຸ
ຢາສາມາດເກັບຮັກສາໄດ້ 30 ເດືອນນັບແຕ່ມື້ຜະລິດ. ຊີວິດຊັ້ນວາງຂອງວິທີແກ້ໄຂທີ່ໃຊ້ແມ່ນ 4 ອາທິດ.
ຜູ້ຜະລິດ
ຢາດັ່ງກ່າວແມ່ນຜະລິດໂດຍບໍລິສັດການຢາ Novo Nordisk ຂອງປະເທດເດັນມາກ.
ການທົບທວນຄືນ
Nikolay, ອາຍຸ 52 ປີ, Nizhny Novgorod
ຂ້ອຍໄດ້ໃຊ້ insulin ນີ້ເປັນປີທີສາມແລ້ວ. ມັນມີປະສິດທິຜົນໃນການຫຼຸດຜ່ອນນ້ ຳ ຕານ, ເຮັດວຽກໄດ້ດົນແລະດີກ່ວາການສັກເທື່ອກ່ອນ.
Galina, ອາຍຸ 31 ປີ, ເມືອງ Ekaterinburg
ເມື່ອອາຫານບໍ່ໄດ້ຊ່ວຍ, ຂ້ອຍຕ້ອງຮັບມືກັບໂລກເບົາຫວານໃນເວລາຖືພາດ້ວຍຢານີ້. ຢາໄດ້ຮັບການຍອມຮັບໄດ້ດີ, ການສັກຢາ, ຖ້າເຮັດໄດ້ຖືກຕ້ອງແມ່ນບໍ່ມີອາການເຈັບ.