ທົດສະວັດທີ່ຜ່ານມາແມ່ນມີລັກສະນະການເພີ່ມຂື້ນ 2 ເທົ່າຂອງ ຈຳ ນວນຜູ້ປ່ວຍໂລກເບົາຫວານໃນໂລກ. ໜຶ່ງ ໃນສາເຫດຕົ້ນຕໍຂອງການເສຍຊີວິດໃນພະຍາດ“ ຫວານ” ແມ່ນພະຍາດ nephropathy ພະຍາດເບົາຫວານ. ໃນແຕ່ລະປີ, ຄົນເຈັບປະມານ 400 ພັນຄົນພັດທະນາໃນໄລຍະທ້າຍຂອງຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງຊໍາເຮື້ອ, ເຊິ່ງຮຽກຮ້ອງໃຫ້ມີການຜ່າຕັດປ່ຽນໄຂ່ຫຼັງແລະໄຂ່ຫຼັງ.
ອາການແຊກຊ້ອນແມ່ນເປັນຂະບວນການທີ່ກ້າວ ໜ້າ ແລະບໍ່ປ່ຽນແປງໄດ້ (ໃນຂັ້ນຕອນຂອງທາດໂປຼຕີນ) ເຊິ່ງຮຽກຮ້ອງໃຫ້ມີການແຊກແຊງທີ່ມີຄຸນນະພາບແລະການແກ້ໄຂສະພາບຂອງໂລກເບົາຫວານຢ່າງໄວວາ. ການຮັກສາໂຣກ nephropathy ໃນໂລກເບົາຫວານແມ່ນຖືກພິຈາລະນາໃນບົດຂຽນ.
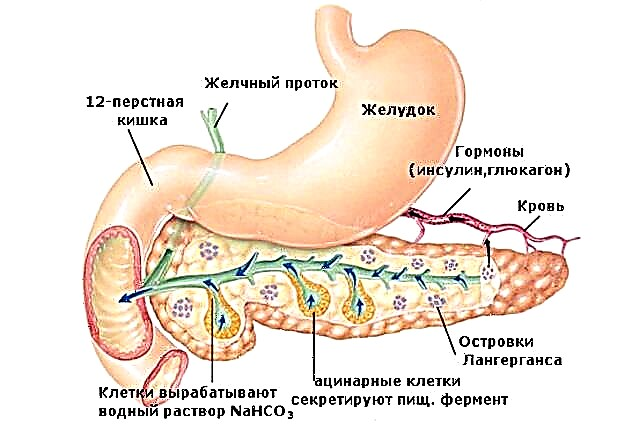
ປັດໄຈການພັດທະນາພະຍາດ
ລະດັບນ້ ຳ ຕານສູງທີ່ເປັນລັກສະນະຂອງຄົນເຈັບແມ່ນກະຕຸ້ນການພັດທະນາຂອງພາວະແຊກຊ້ອນ. ມັນແມ່ນ hyperglycemia ທີ່ກະຕຸ້ນປັດໃຈອື່ນໆ:
- hypertension intracranial (ຄວາມກົດດັນເພີ່ມຂື້ນພາຍໃນ glomeruli ຂອງຫມາກໄຂ່ຫຼັງ);
- hypertension ເສັ້ນເລືອດແດງໃນລະບົບ (ເພີ່ມຂື້ນໃນຄວາມດັນເລືອດທັງຫມົດ);
- hyperlipidemia (ລະດັບໄຂມັນໃນເລືອດສູງ).
ມັນແມ່ນຂະບວນການເຫຼົ່ານີ້ທີ່ ນຳ ໄປສູ່ຄວາມເສຍຫາຍຕໍ່ໂຄງສ້າງຂອງ ໝາກ ໄຂ່ຫຼັງໃນລະດັບມືຖື. ການນໍາໃຊ້ອາຫານທີ່ມີທາດໂປຼຕີນສູງ (ມີໂຣກ nephropathy, ສະນັ້ນປະລິມານທາດໂປຼຕີນທີ່ເພີ່ມຂື້ນໃນນໍ້າປັດສະວະເຊິ່ງ ນຳ ໄປສູ່ຄວາມກ້າວ ໜ້າ ຂອງພະຍາດທາງດ້ານເຊື້ອພະຍາດທີ່ມີຄວາມເຂັ້ມແຂງຍິ່ງຂື້ນ) ແລະພະຍາດເລືອດຈາງຖືວ່າເປັນປັດໃຈການພັດທະນາເພີ່ມເຕີມ.
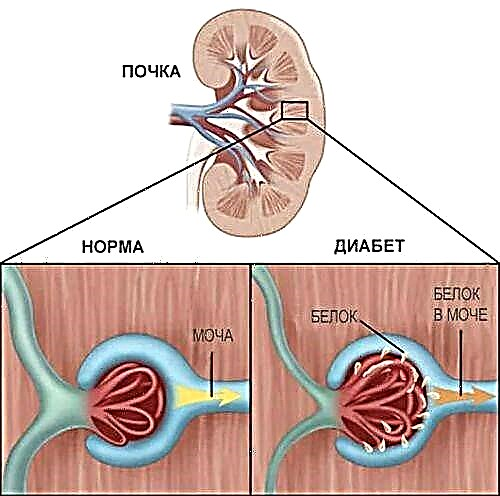
ຮູບລັກສະນະຂອງທາດໂປຼຕີນໃນນໍ້າຍ່ຽວແມ່ນສັນຍານອັນດັບ ໜຶ່ງ ຂອງໂຣກ nephropathy ໃນໂລກເບົາຫວານ
ການຈັດປະເພດ
ການແບ່ງແຍກພະຍາດວິທະຍາຂອງ ໝາກ ໄຂ່ຫຼັງທຽບໃສ່ພື້ນຫລັງຂອງໂລກເບົາຫວານມີ 5 ຂັ້ນຕອນ, ສອງອັນ ທຳ ອິດແມ່ນຖືວ່າເປັນປະ ຈຳ ແລະສ່ວນທີ່ເຫຼືອແມ່ນທາງການແພດ. ການສະແດງອອກກ່ອນອາການແມ່ນການປ່ຽນແປງໂດຍກົງໃນ ໝາກ ໄຂ່ຫຼັງ, ບໍ່ມີອາການທີ່ຈະແຈ້ງຂອງພະຍາດທາງເດີນທາງ.
ຜູ້ຊ່ຽວຊານສາມາດ ກຳ ນົດ:
- hyperfiltration ຂອງຫມາກໄຂ່ຫຼັງ;
- ຄວາມຫນາຂອງເຍື່ອໃຕ້ດິນ glomerular;
- ການຂະຫຍາຍຕາຕະລາງທີ່ຍາວໄກ.
ໃນໄລຍະດັ່ງກ່າວ, ບໍ່ມີການປ່ຽນແປງໃດໆໃນການວິເຄາະທົ່ວໄປຂອງປັດສະວະ, ຄວາມດັນເລືອດມັກຈະເປັນປົກກະຕິ, ບໍ່ມີການປ່ຽນແປງຢ່າງຈະແຈ້ງໃນເຮືອຂອງກອງທຶນ. ການແຊກແຊງໃຫ້ທັນເວລາແລະການນັດ ໝາຍ ການປິ່ນປົວສາມາດຟື້ນຟູສຸຂະພາບຂອງຄົນເຈັບ. ໄລຍະເຫຼົ່ານີ້ໄດ້ຖືກພິຈາລະນາປີ້ນກັບກັນ.
ໄລຍະທາງດ້ານການຊ່ວຍ:
- ການເລີ່ມຕົ້ນໂຣກ nephropathy ພະຍາດເບົາຫວານ;
- ໂຣກ nephropathy ພະຍາດເບົາຫວານຮ້າຍແຮງ;
- uremia.
ການປີ່ນປົວກ່ອນການຜ່າຕັດ
ການ ບຳ ບັດມີຢູ່ໃນການປະຕິບັດຕາມອາຫານ, ແກ້ໄຂທາດແປ້ງທາດແປ້ງ, ຫຼຸດຄວາມດັນເລືອດ, ແລະຟື້ນຟູການເຜົາຜະຫລານໄຂມັນ. ຈຸດ ສຳ ຄັນແມ່ນເພື່ອບັນລຸການຊົດເຊີຍ ສຳ ລັບພະຍາດເບົາຫວານໂດຍຜ່ານການ ບຳ ບັດດ້ວຍອິນຊູລິນຫຼືການໃຊ້ຢາຫຼຸດ ນຳ ້ຕານ.

Nerologistist - ຜູ້ຊ່ຽວຊານທີ່ແກ້ໄຂບັນຫາ ໝາກ ໄຂ່ຫຼັງໃນຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ
ການປິ່ນປົວທີ່ບໍ່ແມ່ນຢາແມ່ນອີງໃສ່ຈຸດຕໍ່ໄປນີ້:
- ເພີ່ມຂື້ນໃນການອອກ ກຳ ລັງກາຍ, ແຕ່ໃນຂອບເຂດທີ່ ເໝາະ ສົມ;
- ການປະຕິເສດການສູບຢາແລະດື່ມເຫຼົ້າ;
- ຈຳ ກັດຜົນກະທົບຂອງສະຖານະການທີ່ມີຄວາມກົດດັນ;
- ການປັບປຸງພື້ນຖານທາງດ້ານຈິດໃຈ - ອາລົມ.
ການປິ່ນປົວດ້ວຍອາຫານ
ການແກ້ໄຂສານອາຫານປະກອບມີບໍ່ພຽງແຕ່ໃນການປະຕິເສດຂອງທາດແປ້ງທີ່ຍ່ອຍໄວ, ເຊິ່ງເປັນເລື່ອງປົກກະຕິ ສຳ ລັບໂຣກເບົາຫວານ, ແຕ່ຍັງປະຕິບັດຕາມຫຼັກການຂອງຕາຕະລາງ 7. ອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ ທີ່ສົມດຸນແມ່ນຖືກແນະ ນຳ, ເຊິ່ງສາມາດເຮັດໃຫ້ຮ່າງກາຍຂອງຄົນເຈັບອີ່ມຕົວດ້ວຍສານອາຫານທີ່ ຈຳ ເປັນ, ວິຕາມິນ, ແລະສ່ວນປະກອບຕ່າງໆ.
ປະລິມານທາດໂປຼຕີນທີ່ໄດ້ຮັບໃນຮ່າງກາຍບໍ່ຄວນເກີນ 1 ກຣາມຕໍ່ນ້ ຳ ໜັກ ຮ່າງກາຍຕໍ່ມື້, ມັນກໍ່ ຈຳ ເປັນຕ້ອງຫຼຸດລະດັບໄຂມັນໃນລະດັບຕ່ ຳ ເພື່ອປັບປຸງສະພາບຂອງເສັ້ນເລືອດ, ກຳ ຈັດໄຂມັນທີ່ບໍ່ດີ. ຜະລິດຕະພັນຕໍ່ໄປນີ້ຄວນຖືກ ຈຳ ກັດ:
- ເຂົ້າຈີ່ແລະ pasta;
- ອາຫານກະປ;ອງ;
- marinades;
- ຊີ້ນຄວັນ;
- ເກືອ;
- ຂອງແຫຼວ (ສູງເຖິງ 1 ລິດຕໍ່ມື້);
- ຊອດ;
- ຊີ້ນ, ໄຂ່, ໄຂມັນ.

ປະຕິບັດຕາມອາຫານທີ່ມີທາດໂປຼຕີນຕ່ໍາແມ່ນພື້ນຖານໃນການປິ່ນປົວໂຣກ nephropathy
ຄາບອາຫານດັ່ງກ່າວແມ່ນມີຄວາມຮຸນແຮງໃນຊ່ວງເວລາທີ່ຈະມີລູກ, ໂດຍມີເຊື້ອພະຍາດທາງໂລກທີ່ມີລັກສະນະຕິດເຊື້ອ, ໃນໄວເດັກ.
ແກ້ໄຂທາດນ້ ຳ ຕານໃນເລືອດ
ເນື່ອງຈາກວ່າມັນມີທາດ glycemia ສູງເຊິ່ງຖືວ່າເປັນສາເຫດໃນການພັດທະນາໂຣກເບົາຫວານຂອງໂຣກເບົາຫວານ, ມັນ ຈຳ ເປັນຕ້ອງພະຍາຍາມທຸກຢ່າງເພື່ອຮັບປະກັນວ່າລະດັບນ້ ຳ ຕານຢູ່ໃນຂອບເຂດທີ່ອະນຸຍາດ.
ຕົວຊີ້ວັດທີ່ສູງກວ່າ 7% ແມ່ນອະນຸຍາດໃຫ້ຜູ້ປ່ວຍຜູ້ທີ່ມີຄວາມສ່ຽງສູງໃນການພັດທະນາສະພາບການເປັນໂລກເບົາຫວານ, ເຊັ່ນດຽວກັນກັບຜູ້ປ່ວຍທີ່ເປັນໂຣກຫົວໃຈແລະອາຍຸຍືນຄາດວ່າຈະມີ ຈຳ ກັດ.
ດ້ວຍການປິ່ນປົວດ້ວຍຢາອິນຊູລິນ, ການແກ້ໄຂສະພາບການແມ່ນ ດຳ ເນີນໂດຍການທົບທວນຄືນຢາທີ່ໃຊ້, ການບໍລິຫານແລະລະບຽບການໃຊ້ຢາ. ລະບອບການແພດທີ່ດີທີ່ສຸດແມ່ນຖືວ່າເປັນການສັກຢາອິນຊູລິນ 1-2 ຄັ້ງຕໍ່ມື້ແລະເປັນຢາສັ້ນໆກ່ອນອາຫານແຕ່ລະຊະນິດໃນຮ່າງກາຍ.
ຢາຫຼຸດນໍ້າຕານ ສຳ ລັບປິ່ນປົວໂຣກຜີວ ໜັງ ທີ່ເປັນໂຣກເບົາຫວານຍັງມີຄຸນລັກສະນະຂອງການ ນຳ ໃຊ້. ໃນເວລາທີ່ເລືອກ, ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງຄໍານຶງເຖິງວິທີການຕ່າງໆໃນການກໍາຈັດສານທີ່ມີການເຄື່ອນໄຫວອອກຈາກຮ່າງກາຍຂອງຄົນເຈັບແລະຮ້ານຂາຍຢາຂອງຢາ.
ຈຸດ ສຳ ຄັນ
ຂໍ້ສະເຫນີແນະທີ່ທັນສະໄຫມຂອງຜູ້ຊ່ຽວຊານ:
 ພະຍາດເບົາຫວານ Angiopathy
ພະຍາດເບົາຫວານ Angiopathy- Biguanides ບໍ່ໄດ້ຖືກ ນຳ ໃຊ້ ສຳ ລັບຄວາມລົ້ມເຫຼວຂອງ ໝາກ ໄຂ່ຫຼັງເນື່ອງຈາກຄວາມສ່ຽງຂອງອາການເປັນກົດ lactic acidosis.
- Thiazolinediones ບໍ່ໄດ້ຖືກ ກຳ ນົດຍ້ອນຄວາມຈິງທີ່ວ່າມັນເຮັດໃຫ້ເກີດການລະງັບນ້ ຳ ໃນຮ່າງກາຍ.
- Glibenclamide ສາມາດເຮັດໃຫ້ນ້ ຳ ຕານໃນເລືອດຫຼຸດລົງຢ່າງຫຼວງຫຼາຍເນື່ອງຈາກພະຍາດ ໝາກ ໄຂ່ຫຼັງ.
- ມີການຕອບສະ ໜອງ ຕາມປົກກະຕິຂອງຮ່າງກາຍ, Repaglinide, Gliclazide ໄດ້ຖືກອະນຸຍາດ. ໃນເວລາທີ່ບໍ່ມີປະສິດຕິຜົນ, ການປິ່ນປົວດ້ວຍອິນຊູລິນແມ່ນຊີ້ບອກ.
ການແກ້ໄຂຄວາມດັນເລືອດ
ປະສິດທິພາບທີ່ດີທີ່ສຸດແມ່ນຫນ້ອຍກ່ວາ 140/85 mm Hg. ມາດຕາ, ເຖິງຢ່າງໃດກໍ່ຕາມ, ຕົວເລກແມ່ນນ້ອຍກວ່າ 120/70 ມມ RT. ສິນລະປະ. ຄວນຈະຫຼີກເວັ້ນ. ກ່ອນອື່ນ ໝົດ, ກຸ່ມຢາເສບຕິດຕໍ່ໄປນີ້ແລະຕົວແທນຂອງພວກເຂົາແມ່ນໃຊ້ ສຳ ລັບການປິ່ນປົວ:
- ACE inhibitors - Lisinopril, enalapril;
- angiotensin receptor blockers - Losartan, Olmesartan;
- saluretics - Furosemide, Indapamide;
- blockers ຊ່ອງແຄວຊຽມ - Verapamil.

ການແກ້ໄຂຕົວຊີ້ວັດຄວາມດັນເລືອດ - ຂັ້ນຕອນຂອງການປິ່ນປົວທີ່ມີປະສິດຕິຜົນ
ທີ່ ສຳ ຄັນ! ສອງກຸ່ມ ທຳ ອິດສາມາດທົດແທນເຊິ່ງກັນແລະກັນໃນກໍລະນີທີ່ມີຄວາມບອບບາງຂອງບຸກຄົນຕໍ່ສ່ວນປະກອບທີ່ເຄື່ອນໄຫວ.
ການແກ້ໄຂຄວາມຜິດປົກກະຕິຂອງໄຂມັນໃນໄຂມັນ
ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ, ພະຍາດ ໝາກ ໄຂ່ຫຼັງ ຊຳ ເຮື້ອແລະພະຍາດ dyslipidemia ແມ່ນມີຄວາມສ່ຽງສູງຈາກພະຍາດທາງເດີນຈາກຫົວໃຈແລະເສັ້ນເລືອດ. ນັ້ນແມ່ນເຫດຜົນທີ່ຜູ້ຊ່ຽວຊານແນະ ນຳ ໃຫ້ແກ້ໄຂຕົວຊີ້ວັດຂອງໄຂມັນໃນເລືອດໃນກໍລະນີທີ່ມີພະຍາດ "ຫວານ".
ຄຸນຄ່າທີ່ຖືກຕ້ອງ:
- ສຳ ລັບ cholesterol - ຕໍ່າກວ່າ 4.6 mmol / l;
- ສຳ ລັບ triglycerides - ຫນ້ອຍກວ່າ 2.6 mmol / l, ແລະໃນກໍລະນີຂອງພະຍາດຂອງຫົວໃຈແລະເສັ້ນເລືອດ - ໜ້ອຍ ກວ່າ 1.7 mmol / l.
ການປິ່ນປົວໃຊ້ສອງກຸ່ມຫລັກຂອງຢາ: ຢາ statins ແລະເສັ້ນໃຍ. ການຮັກສາ Statin ເລີ່ມຕົ້ນເມື່ອລະດັບຄໍເລສເຕີຣອນສູງເຖິງ 3,6 mmol / l (ສະ ໜອງ ໃຫ້ວ່າບໍ່ມີພະຍາດຢູ່ໃນສ່ວນຂອງລະບົບຫຼອດເລືອດຫົວໃຈ). ຖ້າຫາກວ່າມີພະຍາດທາງວິທະຍາສາດທີ່ສອດຄ່ອງ, ການປິ່ນປົວຄວນເລີ່ມຕົ້ນດ້ວຍຄຸນຄ່າຂອງຄໍເລສເຕີໂຣນ.
Statins
ມັນປະກອບມີຢາຫລາຍລຸ້ນ (Lovastatin, Fluvastatin, Atorvastatin, Rosuvastatin). ຢາສາມາດ ກຳ ຈັດໄຂມັນສ່ວນເກີນອອກຈາກຮ່າງກາຍ, ຫຼຸດຜ່ອນ LDL.

Atorvastatin - ຜູ້ຕາງຫນ້າຂອງຢາຫຼຸດຄວາມດັນໄຂມັນ
Statins ຍັບຍັ້ງການກະຕຸ້ນຂອງເອນໄຊສະເພາະທີ່ຮັບຜິດຊອບໃນການຜະລິດ cholesterol ໃນຕັບ. ພ້ອມກັນນັ້ນ, ຢາເສບຕິດເພີ່ມ ຈຳ ນວນຕົວຮັບສານ lipoprotein ທີ່ມີຄວາມ ໜາ ແໜ້ນ ຕ່ ຳ ໃນຈຸລັງ, ເຊິ່ງ ນຳ ໄປສູ່ການຂັບຖ່າຍທີ່ສຸດຂອງຮ່າງກາຍ.
Fibrates
ຢາເສບຕິດກຸ່ມນີ້ມີກົນໄກການປະຕິບັດທີ່ແຕກຕ່າງກັນ. ສານທີ່ມີການເຄື່ອນໄຫວສາມາດປ່ຽນແປງຂະບວນການຂອງການຂົນສົ່ງ cholesterol ໃນລະດັບ gene ໄດ້. ຕົວແທນ:
- Fenofibrate;
- Clofibrate;
- Ciprofibrate.
ການກວດແກ້ຄວາມສາມາດໃນການກັ່ນຕອງຂອງຢາງ
ຂໍ້ມູນທາງຄລີນິກຊີ້ໃຫ້ເຫັນວ່າການແກ້ໄຂທາດ ນຳ ້ຕານໃນເລືອດແລະການເບິ່ງແຍງຢ່າງລະມັດລະວັງອາດຈະບໍ່ສາມາດປ້ອງກັນການພັດທະນາຂອງ albuminuria ໄດ້ເລື້ອຍໆ (ສະພາບການທີ່ທາດໂປຼຕີນທີ່ປະກົດຢູ່ໃນຍ່ຽວ, ເຊິ່ງບໍ່ຄວນຈະເປັນ).
ຕາມກົດລະບຽບ, nephroprotector Sulodexide ແມ່ນຖືກກໍານົດໄວ້. ຢານີ້ຖືກ ນຳ ໃຊ້ເພື່ອຟື້ນຟູຄວາມເປັນປົກກະຕິຂອງການຮັກສາໂລກຕ່ອມນ້ ຳ ໝາກ ໄຂ່ຫລັງ, ເຮັດໃຫ້ມີການຫຼຸດລົງຂອງທາດໂປຼຕີນຈາກຮ່າງກາຍ. ການປິ່ນປົວດ້ວຍ Sulodexide ແມ່ນລະບຸທຸກໆ 6 ເດືອນ.
ການຟື້ນຟູຄວາມສົມດຸນຂອງໄຟຟ້າ
ລະບຽບການຮັກສາຕໍ່ໄປນີ້ແມ່ນໃຊ້:
- ຕ້ານລະດັບໂພແທດຊຽມສູງໃນເລືອດ. ໃຊ້ວິທີແກ້ໄຂຂອງທາດ gluconate ດ້ວຍທາດການຊຽມ, ທາດອິນຊູລິນກັບທາດນ້ ຳ ຕານ, ໂຊລູຊຽມໄບຄາບອນໄຮໂດ. ປະສິດທິພາບຂອງຢາເສບຕິດແມ່ນການສະແດງໃຫ້ເຫັນເຖິງໂຣກ hemodialysis.
- ການລົບລ້າງໂຣກ azotemia (ສານໄນໂຕຣເຈນໃນເລືອດສູງ). ສານ Enterosorbents (ກາກບອນທີ່ໃຊ້ວຽກ, Povidone, Enterodesum) ແມ່ນຖືກ ກຳ ນົດໄວ້.
- ການແກ້ໄຂລະດັບຟອສເຟດສູງແລະຕົວເລກແຄວຊ້ຽມຕໍ່າ. ການແກ້ໄຂຂອງທາດການຊຽມກາກບອນ, sulfate ທາດເຫຼັກ, Epoetin-beta ຖືກແນະ ນຳ.

ການປິ່ນປົວດ້ວຍນ້ ຳ ຕົ້ມແມ່ນ ໜຶ່ງ ໃນໄລຍະຂອງການປິ່ນປົວໂຣກຜີວ ໜັງ ຂອງໂລກເບົາຫວານ
ການປິ່ນປົວຂັ້ນຕອນສຸດທ້າຍຂອງໂຣກ nephropathy
ຢາປົວພະຍາດທີ່ທັນສະ ໄໝ ສະ ເໜີ 3 ວິທີການຕົ້ນຕໍໃນການຮັກສາໃນໄລຍະສຸດທ້າຍຂອງຄວາມລົ້ມເຫຼວຂອງ ໝາກ ໄຂ່ຫຼັງຊໍາເຮື້ອ, ເຊິ່ງສາມາດຍືດອາຍຸຄົນເຈັບໄດ້. ເຫຼົ່ານີ້ປະກອບມີໂຣກ hemodialysis, peritoneal dialysis ແລະການເປັນ ໜິ້ວ ໄຂ່ຫຼັງ.
Dialysis
ວິທີການນີ້ປະກອບດ້ວຍການເຮັດຄວາມບໍລິສຸດຂອງເລືອດ. ສຳ ລັບສິ່ງນີ້, ທ່ານ ໝໍ ກຽມການເຂົ້າຫາເສັ້ນເລືອດໂດຍຜ່ານການກວດເລືອດ. ຫຼັງຈາກນັ້ນມັນກໍ່ເຂົ້າສູ່ເຄື່ອງຈັກ“ ໝາກ ໄຂ່ຫຼັງທຽມ”, ບ່ອນທີ່ມັນຖືກ ທຳ ຄວາມສະອາດ, ອຸດົມສົມບູນດ້ວຍສານທີ່ມີປະໂຫຍດ, ພ້ອມທັງການກັບຄືນສູ່ຮ່າງກາຍ.
ຂໍ້ໄດ້ປຽບຂອງວິທີການແມ່ນການຂາດຄວາມຕ້ອງການປະ ຈຳ ວັນ (ປົກກະຕິ 2-3 ຄັ້ງຕໍ່ອາທິດ) ຄົນເຈັບແມ່ນຢູ່ພາຍໃຕ້ການຕິດຕາມກວດກາຂອງແພດ. ວິທີການນີ້ສາມາດໃຊ້ໄດ້ເຖິງແມ່ນວ່າຄົນເຈັບທີ່ບໍ່ສາມາດບໍລິການດ້ວຍຕົນເອງ.
ຂໍ້ເສຍປຽບ:
- ມັນເປັນການຍາກທີ່ຈະສະ ໜອງ ເສັ້ນເລືອດ, ເພາະວ່າເຮືອແມ່ນມີຄວາມບອບບາງ;
- ຍາກທີ່ຈະຄວບຄຸມຕົວຊີ້ວັດຄວາມດັນເລືອດ;
- ຄວາມເສຍຫາຍຂອງຫົວໃຈແລະເສັ້ນເລືອດຂະຫຍາຍຕົວໄວຂື້ນ;
- ມັນຍາກທີ່ຈະຄວບຄຸມລະດັບນໍ້າຕານໃນເລືອດ;
- ຄົນເຈັບຕິດກັບໂຮງ ໝໍ ຢ່າງຖາວອນ.
ການລະບາດຂອງເຍື່ອຫຸ້ມທ້ອງ Peritoneal
ຂັ້ນຕອນປະເພດນີ້ສາມາດເຮັດໄດ້ໂດຍຄົນເຈັບ. ທໍ່ລະບາຍນ້ ຳ ໄດ້ຖືກໃສ່ລົງໃນກະດູກນ້ອຍໆຜ່ານຝາຜະ ໜັງ ທ້ອງນ້ອຍ, ເຊິ່ງປະໄວ້ເປັນເວລາດົນນານ. ຜ່ານທໍ່ຍ່ຽວນີ້, ການລະລາຍແລະໄຫຼຂອງວິທີແກ້ໄຂສະເພາະໃດ ໜຶ່ງ ແມ່ນຖືກປະຕິບັດ, ເຊິ່ງຄ້າຍຄືກັນກັບສ່ວນປະກອບຂອງ plasma ເລືອດ.
ຂໍ້ເສຍປຽບແມ່ນຄວາມ ຈຳ ເປັນຂອງການ ໝູນ ໃຊ້ໃນຊີວິດປະ ຈຳ ວັນ, ຄວາມບໍ່ສາມາດປະຕິບັດໄດ້ດ້ວຍການຫຼຸດລົງຢ່າງຈະແຈ້ງຂອງສາຍຕາ, ພ້ອມທັງຄວາມສ່ຽງໃນການພັດທະນາອາການແຊກຊ້ອນໃນຮູບແບບຂອງການອັກເສບຂອງ peritoneum.
ການຜ່າຕັດ ໝາກ ໄຂ່ຫຼັງ
ການໂອນຖ່າຍຖືວ່າເປັນການປິ່ນປົວທີ່ມີລາຄາແພງ, ແຕ່ມີປະສິດຕິຜົນສູງສຸດ. ໃນລະຫວ່າງການປະຕິບັດງານຂອງການປ່ຽນຖ່າຍ, ການລົບລ້າງຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງທີ່ສົມບູນແມ່ນເປັນໄປໄດ້, ຄວາມສ່ຽງຂອງການພັດທະນາອາການແຊກຊ້ອນອື່ນໆຂອງໂຣກເບົາຫວານ (ຕົວຢ່າງ: ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກມະລາຍລາຍ).

ການຫັນປ່ຽນ - ວິທີການທີ່ມີປະສິດຕິຜົນໃນການຈັດການກັບຂັ້ນຕອນສຸດທ້າຍຂອງພາວະແຊກຊ້ອນ
ຄົນເຈັບຟື້ນຕົວຢ່າງໄວວາຫລັງຈາກຜ່າຕັດ. ການຢູ່ລອດໃນປີ ທຳ ອິດແມ່ນສູງກວ່າ 93%.
ຂໍ້ເສຍປຽບຂອງການປູກຖ່າຍແມ່ນ:
- ຄວາມສ່ຽງທີ່ຮ່າງກາຍຈະປະຕິເສດອະໄວຍະວະທີ່ຖືກຍົກຍ້າຍມາ;
- ຕໍ່ກັບຄວາມເປັນມາຂອງການ ນຳ ໃຊ້ຢາສະເຕີຣອຍ, ມັນຍາກທີ່ຈະຄວບຄຸມຂະບວນການທາງເດີນອາຫານໃນຮ່າງກາຍ;
- ຄວາມສ່ຽງທີ່ ສຳ ຄັນຂອງການພັດທະນາພາວະແຊກຊ້ອນຂອງ ທຳ ມະຊາດທີ່ຕິດເຊື້ອ.
ຫຼັງຈາກໄລຍະເວລາທີ່ແນ່ນອນ, ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກມະເລັງສາມາດສົ່ງຜົນກະທົບຕໍ່ການຕິດຕາ.
ການຄາດຄະເນ
ການປິ່ນປົວດ້ວຍ Insulin ຫຼືການໃຊ້ຢາທີ່ຫຼຸດນ້ ຳ ຕານສາມາດຫຼຸດຜ່ອນຄວາມສ່ຽງຂອງໂຣກເບົາຫວານຂອງໂຣກເບົາຫວານໄດ້ເຖິງ 55%. ນີ້ຍັງຊ່ວຍໃຫ້ທ່ານສາມາດບັນລຸການຊົດເຊີຍຕໍ່ໂຣກເບົາຫວານ, ເຊິ່ງກີດຂວາງການພັດທະນາຂອງພາວະແຊກຊ້ອນອື່ນໆຂອງພະຍາດ. ຈໍານວນການເສຍຊີວິດຫຼຸດລົງຢ່າງຫຼວງຫຼາຍໃນການປິ່ນປົວດ້ວຍການຍັບຍັ້ງ ACE.
ຄວາມເປັນໄປໄດ້ຂອງຢາທີ່ທັນສະ ໄໝ ສາມາດປັບປຸງຄຸນນະພາບຊີວິດຂອງຄົນເຈັບທີ່ມີບັນຫາ ໝາກ ໄຂ່ຫຼັງ. ໃນເວລາທີ່ປະຕິບັດການກັ່ນຕອງເລືອດທີ່ມີຮາດແວ, ອັດຕາການລອດຊີວິດບັນລຸເຖິງ 55% ໃນໄລຍະ 5 ປີ, ແລະຫຼັງຈາກການຜ່າຕັດຕັບ, ປະມານ 80% ໃນໄລຍະດຽວກັນ.